Peripheral Vascular Examination – OSCE Guide
Peripheral vascular examination erscheint häufig in OSCEs. Von Ihnen wird erwartet, dass Sie die relevanten klinischen Anzeichen einer peripheren Gefäßerkrankung (PVD) anhand Ihrer Untersuchungsfähigkeiten erkennen. Dieser OSCE-Leitfaden zur peripheren Gefäßuntersuchung bietet einen klaren schrittweisen Ansatz zur Untersuchung des peripheren Gefäßsystems, mit einer enthaltenen Videodemonstration.
Einleitung
Hände waschen und gegebenenfalls PSA anlegen.
Stellen Sie sich dem Patienten mit Ihrem Namen und Ihrer Rolle vor.
Bestätigen Sie den Namen und das Geburtsdatum des Patienten.
Erklären Sie kurz, was die Untersuchung mit einer patientenfreundlichen Sprache beinhaltet.
Holen Sie die Zustimmung ein, um mit der Prüfung fortzufahren.
Legen Sie die Gliedmaßen und den Bauch des Patienten für die Untersuchung ausreichend frei (bieten Sie eine Decke an, um die Exposition nur bei Bedarf zuzulassen).
Positionieren Sie den Patienten auf dem Bett, mit dem Kopf des Bettes bei 45 °.
Fragen Sie den Patienten, ob er Schmerzen hat, bevor Sie mit der klinischen Untersuchung fortfahren.
Allgemeine Inspektion
Klinische Anzeichen
Untersuchen Sie den Patienten in Ruhe vom Ende des Bettes aus und suchen Sie nach klinischen Anzeichen, die auf eine zugrunde liegende Pathologie hindeuten:
- Fehlende Gliedmaßen / Ziffern: kann auf eine Amputation infolge einer kritischen Ischämie zurückzuführen sein.
- Narben: können auf frühere chirurgische Eingriffe (z. B. Bypass-Operation) oder geheilte Geschwüre hinweisen.
Objekte und Geräte
Suchen Sie nach Objekten oder Geräten am oder um den Patienten, die nützliche Einblicke in seine Krankengeschichte und seinen aktuellen klinischen Status bieten können:
- Medizinische Ausrüstung: Beachten Sie alle Verbände und Gliedmaßenprothesen.
- Mobilitätshilfen: Gegenstände wie Rollstühle und Gehhilfen geben einen Hinweis auf den aktuellen Mobilitätsstatus des Patienten.
- Vitalfunktionen: Diagramme, auf denen Vitalfunktionen aufgezeichnet werden, geben einen Hinweis auf den aktuellen klinischen Status des Patienten und darauf, wie sich seine physiologischen Parameter im Laufe der Zeit verändert haben.
- Rezepte: Verschreibungstabellen oder persönliche Rezepte können nützliche Informationen über die letzten Medikamente des Patienten liefern.
-
 Allgemeine Inspektion
Allgemeine Inspektion
Obere Gliedmaßen
Inspektion
Überprüfen und vergleichen Sie die oberen Gliedmaßen:
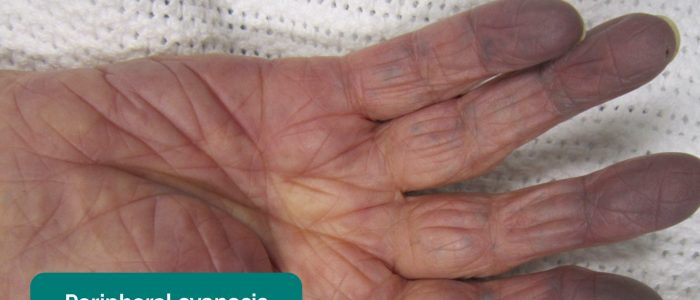
- Periphere Zyanose: Bläuliche Verfärbung der Haut in Verbindung mit niedrigem SpO2 in den betroffenen Geweben (z. B. kann bei PVD aufgrund schlechter Perfusion in den Peripherien vorhanden sein).
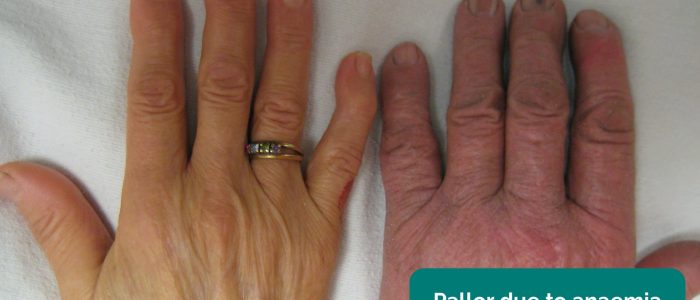
- Periphere Blässe: eine blasse Hautfarbe, die auf eine schlechte Durchblutung hindeuten kann (z. B. PVD).
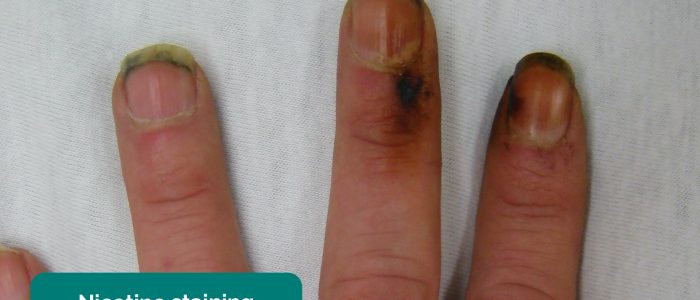
- Teerfärbung: verursacht durch Rauchen, ein signifikanter Risikofaktor für Herz-Kreislauf-Erkrankungen (z. B. PVD, koronare Herzkrankheit, Bluthochdruck).
- Xanthomata: erhöhte gelbe cholesterinreiche Ablagerungen, die häufig auf der Handfläche, den Sehnen des Handgelenks und des Ellenbogens festgestellt werden. Xanthomen sind mit Hyperlipidämie (typischerweise familiäre Hypercholesterinämie) assoziiert, einem weiteren wichtigen Risikofaktor für Herz-Kreislauf-Erkrankungen.
- Gangrän: Gewebenekrose infolge unzureichender Perfusion. Typische Erscheinungen sind eine Veränderung der Hautfarbe (z. B. rot, schwarz) und der Abbau des zugehörigen Gewebes.
-
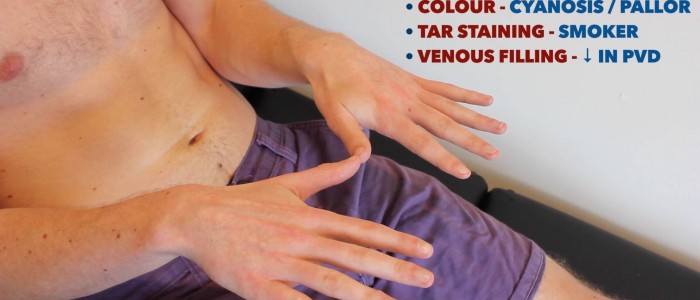 Obere Gliedmaßen inspizieren
Obere Gliedmaßen inspizieren
Temperatur und kapillare Nachfüllzeit (CRT)
Temperatur
Legen Sie den dorsalen Aspekt Ihrer Hand auf die oberen Gliedmaßen des Patienten, um die Temperatur zu bestimmen:
- Bei gesunden Personen sollten die oberen Gliedmaßen symmetrisch warm sein, was auf eine ausreichende Perfusion hindeutet.
- Ein kühles und blasses Glied weist auf eine schlechte arterielle Perfusion hin.
Kapillare Nachfüllzeit (CRT)
Die Messung der kapillaren Nachfüllzeit (CRT) in den Händen ist eine nützliche Methode zur Beurteilung der peripheren Perfusion:
- Üben Sie fünf Sekunden Druck auf die distale Phalanx eines Fingers eines Patienten aus und lassen Sie ihn dann los.
- Bei gesunden Personen sollte die anfängliche Blässe des komprimierten Bereichs in weniger als zwei Sekunden wieder seine normale Farbe annehmen.
- Eine CRT, die länger als zwei Sekunden dauert, deutet auf eine schlechte periphere Perfusion hin.
- Überprüfen Sie vor der Beurteilung der CRT, ob der Patient derzeit keine Schmerzen in den Fingern hat.
-
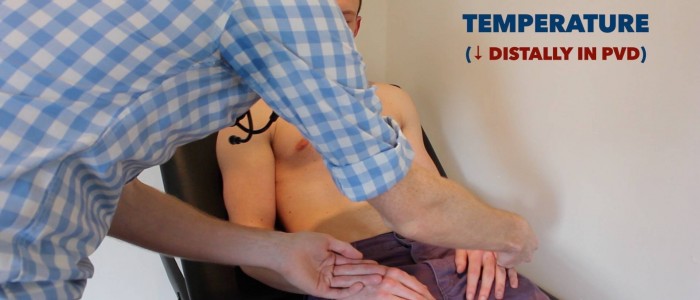 Temperatur der oberen Extremitäten bewerten und vergleichen
Temperatur der oberen Extremitäten bewerten und vergleichen
Pulse
Radialer Puls
Palpieren Sie den radialen Puls des Patienten an der radialen Seite des Handgelenks, wobei die Spitzen Ihres Zeige- und Mittelfingers in Längsrichtung über den Verlauf der Arterie ausgerichtet sind.
Sobald Sie den radialen Puls lokalisiert haben, beurteilen Sie die Rate und den Rhythmus und palpieren Sie mindestens 5 Herzzyklen lang.
Radiale Funkverzögerung
Radiale Funkverzögerung beschreibt einen Verlust der Synchronität zwischen den radialen Impulsen an jedem Arm.
Zur Beurteilung der radialen Verzögerung:
- Palpieren Sie beide radialen Impulse gleichzeitig.
- Bei gesunden Personen sollten die Impulse gleichzeitig auftreten.
- Wenn die radialen Impulse nicht synchron sind, würde dies als radiale Verzögerung bezeichnet.
Ursachen der radialen Verzögerung sind:
- Stenose der Arteria subclavia (z. B. Kompression durch eine Halsrippe)
- Aortendissektion
Brachialimpuls
Abtasten des Brachialimpulses in jedem Arm, Beurteilung von Volumen und Charakter:
- Stützen Sie den rechten Unterarm des Patienten mit der linken Hand ab.
- Positionieren Sie den Patienten so, dass sein Oberarm abduziert, sein Ellbogen teilweise gebeugt und sein Unterarm nach außen gedreht ist.
- Palpieren Sie mit der rechten Hand medial zur Bizeps-Brachii-Sehne und lateral zum Epicondylus medialis des Humerus.
- Aufgrund der Lage der Arteria brachialis ist eine tiefere Palpation erforderlich (im Vergleich zur radialen Pulspalpation).
-
 Abtasten des radialen Pulses
Abtasten des radialen Pulses
Blutdruck (BP)
Messen Sie den Blutdruck des Patienten in beiden Armen (weitere Informationen finden Sie in unserem Blutdruckleitfaden).
- Ein breiter Pulsdruck (mehr als 100 mmHg Unterschied zwischen systolischem und diastolischem Blutdruck) kann mit Aorteninsuffizienz und Aortendissektion assoziiert sein.
- Ein Blutdruckunterschied von mehr als 20 mmHg zwischen den Armen ist abnormal und mit einer Aortendissektion verbunden.
In einer PVE-OSZE-Station ist es aus Zeitgründen unwahrscheinlich, dass Sie eine gründliche Blutdruckmessung durchführen, Sie sollten jedoch nachweisen, dass Sie sich dessen bewusst sind.
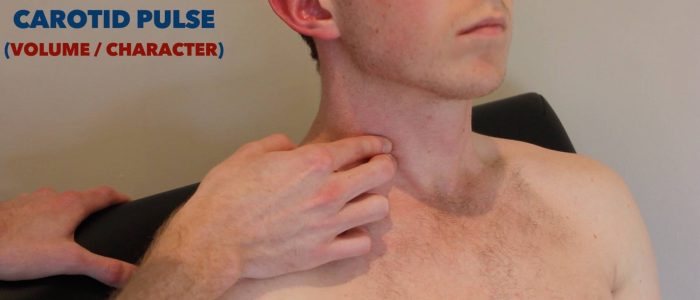
Karotisimpuls
Der Karotisimpuls kann sich zwischen dem Kehlkopf und der vorderen Grenze des M. sternocleidomastoideus befinden.
Auskultation der Halsschlagader
Bevor Sie die Halsschlagader abtasten, müssen Sie das Gefäß auskultieren, um das Vorhandensein eines Bruits auszuschließen. Das Vorhandensein einer Bruit deutet auf eine zugrunde liegende Carotis-Stenose hin, was die Palpation des Gefäßes aufgrund des Risikos, eine Carotis-Plaque zu entfernen und einen ischämischen Schlaganfall zu verursachen, potenziell gefährlich macht.
Platzieren Sie das Diaphragma Ihres Stethoskops zwischen dem Kehlkopf und dem vorderen Rand des M. sternocleidomastoideus über dem Halsschlagader und bitten Sie den Patienten, tief durchzuatmen und ihn dann anzuhalten, während Sie zuhören.
Beachten Sie, dass das Vorhandensein einer ‚Carotis Bruit‘ zu diesem Zeitpunkt der Untersuchung tatsächlich ein ausstrahlendes Herzgeräusch sein kann (z. B. Aortenstenose).
Den Karotisimpuls abtasten
Wenn keine Bruits identifiziert wurden, fahren Sie mit der Karotisimpulsabtastung fort:
1. Stellen Sie sicher, dass der Patient sicher auf dem Bett liegt, da beim Abtasten der Halsschlagader die Gefahr einer Reflexbradykardie besteht (möglicherweise eine synkopale Episode).
2. Legen Sie Ihre Finger vorsichtig zwischen den Kehlkopf und den vorderen Rand des M. Sternocleidomastoideus, um den Carotisimpuls zu lokalisieren.
3. Beurteilen Sie den Charakter (z. B. langsam ansteigend, fadenförmig) und das Volumen des Pulses.
-
 Auskultation der Halsschlagadern
Auskultation der Halsschlagadern
Bauch
Stellen Sie sicher, dass für die Bauchuntersuchung eine ausreichende Exposition vorhanden ist: Wenn der Patient Shorts trägt, sollte der Bund in Höhe der Schambeinfuge positioniert werden.
Inspektion
Untersuchen Sie den Bauch auf offensichtliche Pulsationen. Die Bauchaorta kann sich in der Mittellinie des Epigastriums befinden.
Palpation
Abtasten der Aorta
1. Führen Sie mit beiden Händen eine tiefe Palpation durch, die dem Nabel in der Mittellinie überlegen ist.
2. Beachten Sie die Bewegung Ihrer Finger:
- Bei gesunden Personen sollten sich Ihre Hände bei jedem Pulsieren der Aorta überlegen bewegen.
- Wenn sich Ihre Hände nach außen bewegen, deutet dies auf das Vorhandensein einer ausgedehnten Masse hin (z. B. Bauchaortenaneurysma).
Dies ist ein grober klinischer Test und weitere Untersuchungen wären erforderlich, bevor eine Diagnose eines abdominalen Aortenaneurysmas gestellt wird.
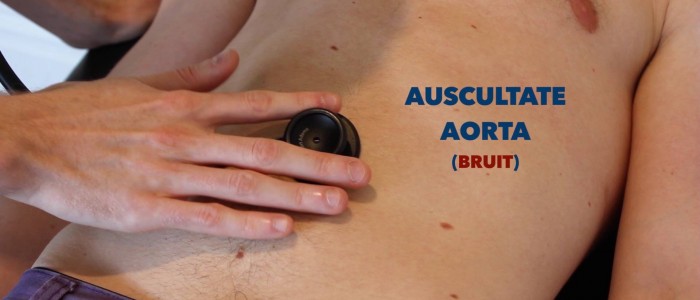
Auskultation
Auskultation der Aorta und der Nierenarterien
Auskultation der Aorta und der Nierenarterien zur Identifizierung von Gefäßbrüchen, die auf einen turbulenten Blutfluss hindeuten:
- Aortenbruits: Auskultieren 1-2 cm höher als der Nabel, ein Bruit kann hier mit einem abdominalen Aortenaneurysma assoziiert sein.
- Renale bruits: auskultieren Sie 1-2 cm oberhalb des Nabels und leicht seitlich der Mittellinie auf jeder Seite. Ein Bruit an dieser Stelle kann mit einer Nierenarterienstenose assoziiert sein.
-
 Palpieren Sie die Bauchaorta
Palpieren Sie die Bauchaorta
Untere Gliedmaßen
Inspektion
Überprüfen und vergleichen Sie die unteren Gliedmaßen:
- Periphere Zyanose: bläuliche Verfärbung der Haut in Verbindung mit niedrigem SpO2 in den betroffenen Geweben (z. B. kann in den Peripherien bei PVD aufgrund schlechter Perfusion vorhanden sein).
- Periphere Blässe: eine blasse Hautfarbe, die auf eine schlechte Durchblutung hindeuten kann.
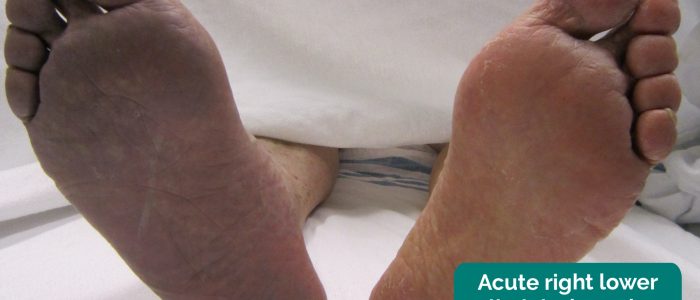
- Ischämische Verfärbung: eine dunkelrote Verfärbung des Beines, die sich typischerweise entwickelt, wenn die Extremität betroffen ist. Ischämischer Tumor tritt aufgrund des mit PVD verbundenen Verlusts des Kapillartons auf.
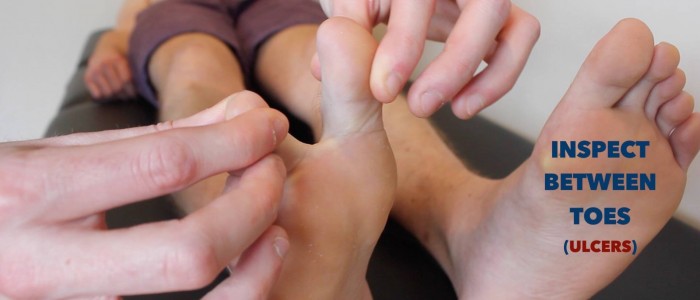
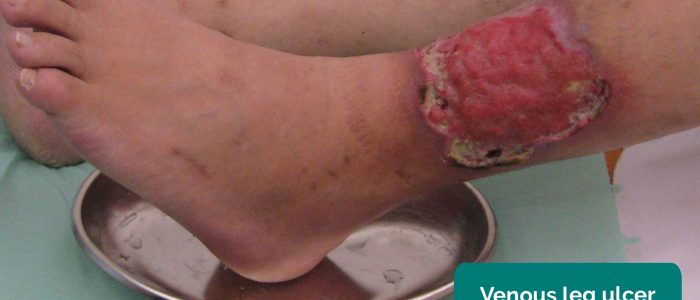
- Venöse Ulzera: typischerweise große und flache Ulzera mit unregelmäßigen Rändern, die nur leicht schmerzhaft sind. Diese Geschwüre entwickeln sich am häufigsten über den medialen Aspekt des Knöchels.
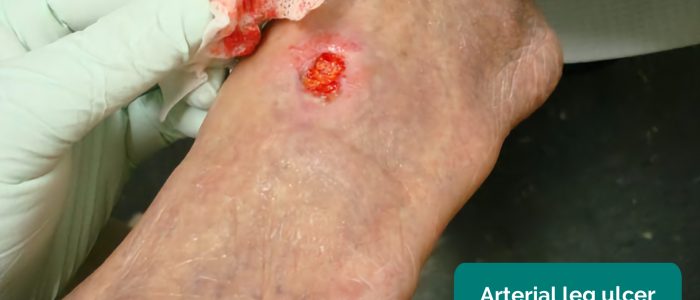
- Arterielle Geschwüre: typischerweise kleine, gut definierte, tiefe Geschwüre, die sehr schmerzhaft sind. Diese Geschwüre entwickeln sich am häufigsten in den periphersten Regionen einer Extremität (z. B. den Enden der Gliedmaßen).
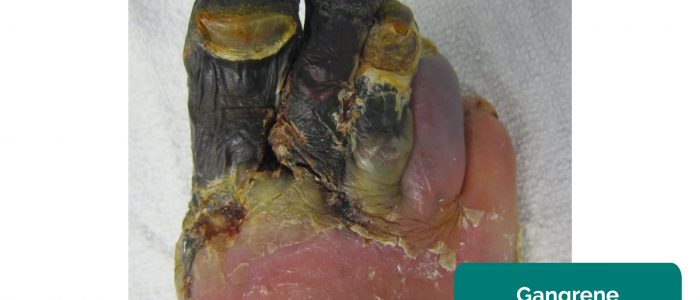
- Gangrän: Gewebenekrose infolge unzureichender Perfusion. Typische Erscheinungen sind eine Veränderung der Hautfarbe (z. B. rot, schwarz) und der Abbau des zugehörigen Gewebes.
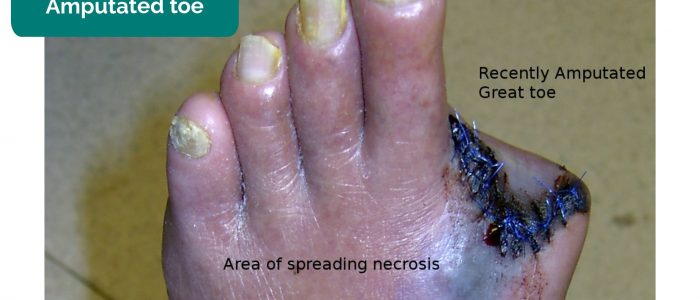
- Fehlende Gliedmaßen, Zehen, Finger: durch Amputation infolge kritischer Ischämie.
- Narben: kann auf frühere chirurgische Eingriffe (z. B. Bypass-Operation) oder geheilte Geschwüre hinweisen.
- Haarausfall: assoziiert mit PVD aufgrund chronischer Beeinträchtigung der Gewebeperfusion.
- Muskelschwund: assoziiert mit chronischer peripherer Gefäßerkrankung.
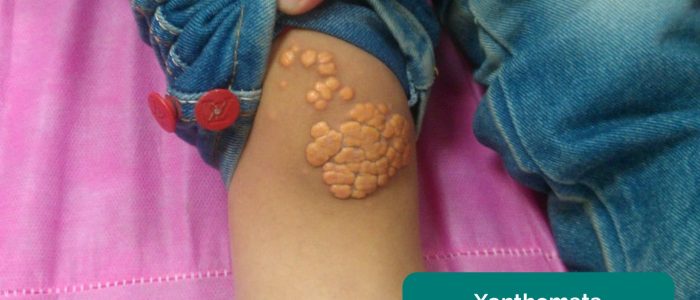
- Xanthomata: erhöhte gelbe cholesterinreiche Ablagerungen, die über dem Knie oder Knöchel vorhanden sein können. Xanthomen sind mit Hyperlipidämie (typischerweise familiäre Hypercholesterinämie) assoziiert, einem weiteren wichtigen Risikofaktor für Herz-Kreislauf-Erkrankungen.
- Lähmung: eine kritische Extremitätenischämie kann zu Schwäche und Lähmung einer Extremität führen. Um eine schnelle Beurteilung der Grobmotorik durchzuführen, bitten Sie den Patienten, mit den Zehen zu wackeln.
-
 Beine inspizieren
Beine inspizieren
Temperatur und kapillare Nachfüllzeit (CRT)
Temperatur
Legen Sie den dorsalen Aspekt Ihrer Hand auf die unteren Gliedmaßen des Patienten, um temperatur vergleichen:
- Bei gesunden Personen sollten die unteren Gliedmaßen symmetrisch warm sein, was auf eine ausreichende Perfusion hindeutet.
- Ein kühles und blasses Glied weist auf eine schlechte arterielle Perfusion hin.
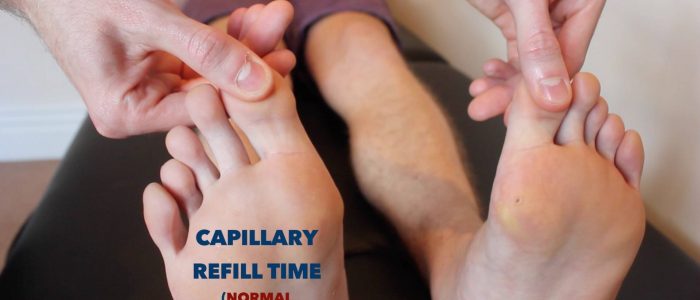
Kapillare Nachfüllzeit (CRT)
Die Messung der kapillaren Nachfüllzeit (CRT) in den unteren Extremitäten ist ein nützliches Screening-Tool zur schnellen Beurteilung der peripheren Perfusion:
- Üben Sie fünf Sekunden Druck auf die distale Phalanx einer der Zehen eines Patienten aus und lassen Sie sie dann los.
- Bei gesunden Personen sollte die anfängliche Blässe des komprimierten Bereichs in weniger als zwei Sekunden wieder seine normale Farbe annehmen.
- Eine CRT, die länger als zwei Sekunden dauert, deutet auf eine schlechte periphere Perfusion hin.
- Überprüfen Sie vor der Beurteilung der CRT, ob der Patient derzeit keine Schmerzen in den Zehen hat.
-
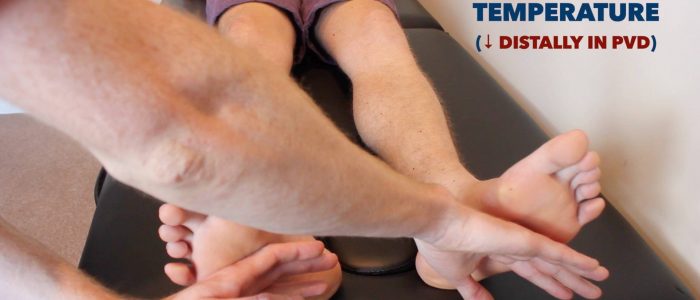 Temperatur der unteren Extremitäten bewerten und vergleichen
Temperatur der unteren Extremitäten bewerten und vergleichen
Impulse
Bei der Beurteilung der Impulse der unteren Extremitäten arbeiten proximal bis distal – so können Sie den arteriellen Zufluss in jedes Bein beurteilen und vergleichen. Wenn Impulse nicht tastbar sind, kann ein Doppler verwendet werden, um den Blutfluss durch ein Gefäß zu beurteilen.
Femurimpuls
Abtasten des Femurimpulses:
- Der Femurimpuls kann am mittleren Leistenpunkt palpiert werden, der sich auf halbem Weg zwischen der vorderen oberen Beckenwirbelsäule und der Schambeinfuge befindet.
- Überprüfen Sie, ob der Puls vorhanden ist, und beurteilen Sie die Pulslautstärke.
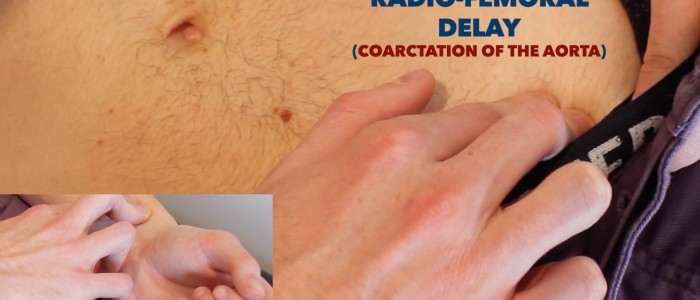
Bewertung für radio-femorale Verzögerung:
- Palpieren Sie gleichzeitig den Femurimpuls und den Radialimpuls.
- Bei gesunden Personen sollten die Impulse gleichzeitig auftreten.
- Wenn die Impulse nicht synchron sind, zeigt dies eine radio-femorale Verzögerung an.
Auskultieren Sie den Femurimpuls, um nach Bruits zu suchen:
- Bruits in dieser Region deuten entweder auf eine Femur- oder Iliakalstenose hin.
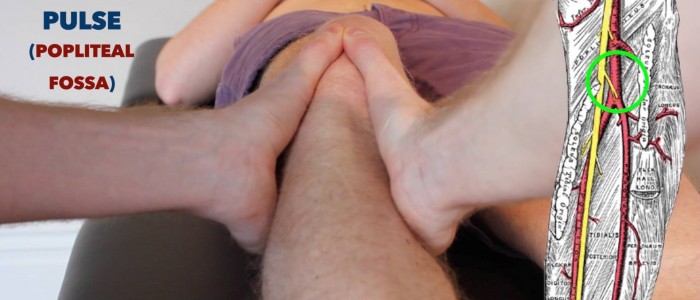
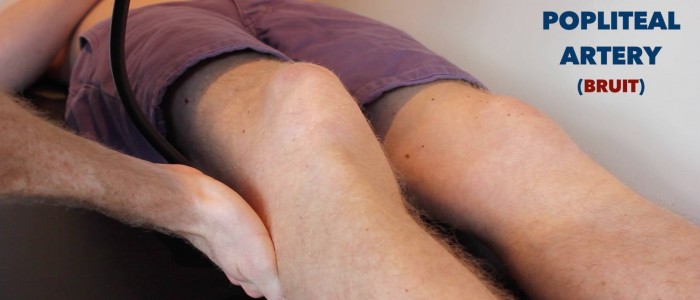
Poplitealer Puls
Palpieren Sie den poplitealen Puls:
- Der popliteale Puls kann im unteren Bereich der Fossa poplitea palpiert werden.
- Bitten Sie den Patienten in Bauchlage, die Beine zu entspannen und die Daumen auf die Tuberositas tibialis zu legen.
- Beugen Sie das Knie des Patienten passiv auf 30º, während Sie Ihre Finger in die Kniekehle einrollen. Dies sollte es Ihnen ermöglichen, den Puls zu fühlen, wenn Sie die Arteria poplitea gegen die Tibia komprimieren.
- Dieser Puls ist oft schwer zu palpieren, also tun Sie nicht so, als könnten Sie ihn fühlen, wenn Sie es nicht können. Die Poplitealarterie ist eine der tiefsten Strukturen innerhalb der Fossa, so dass der Untersucher verstehen wird, wenn Sie die Arterie nicht lokalisieren können.
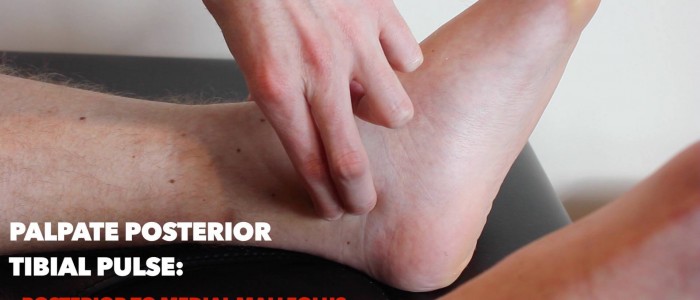
Hinterer Tibiapuls
Abtasten des hinteren Tibiapulses:
- Der hintere Tibiapuls kann sich posterior des medialen Malleolus der Tibia befinden.
- Palpieren Sie den Puls, um sein Vorhandensein zu bestätigen, und vergleichen Sie dann die Pulsstärke zwischen den Füßen.
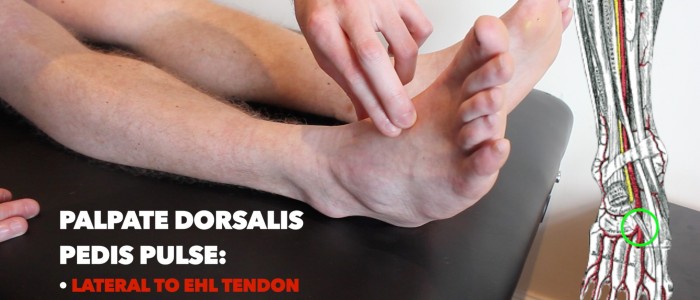
Dorsalis-Pedis-Puls
Palpieren Sie den Dorsalis-Pedis-Puls:
- Der Dorsalis pedis-Puls kann sich über dem Fußrücken seitlich der Extensor-Hallucis-longus-Sehne über dem zweiten und dritten keilförmigen Knochen befinden.
- Palpieren Sie den Puls, um sein Vorhandensein zu bestätigen, und vergleichen Sie dann die Pulsstärke zwischen den Füßen.
-
 Femurimpuls abtasten
Femurimpuls abtasten
>
Eine langsam fortschreitende periphere Neuropathie tritt häufig bei Patienten mit signifikanten peripheren Gefäßerkrankungen auf. Dies führt zu einer Handschuh- und Strumpfverteilung des sensorischen Verlustes. Akute kritische Extremitätenischämie verursacht eine schnell einsetzende Parathesie in der betroffenen Extremität.
Grobe Beurteilung der peripheren Empfindung
Führen Sie eine grobe Beurteilung der peripheren Empfindung durch:
1. Bitten Sie den Patienten, die Augen zu schließen, während Sie sein Brustbein mit einem Wattestäbchen berühren, um ein Beispiel für ein leichtes Berührungsgefühl zu geben.
2. Bitten Sie den Patienten, „Ja“ zu sagen, wenn er das Gefühl spürt.
3. Beginnen Sie mit dem Wattestäbchen, das leichte Berührungsgefühl von distal nach proximal zu beurteilen, und vergleichen Sie dabei jede Seite, indem Sie den Patienten fragen, ob es sich gleich anfühlt:
- Wenn die Empfindung distal intakt ist, ist keine weitere Beurteilung erforderlich.
- Wenn ein sensorisches Defizit vorliegt, bewegen Sie sich weiter nach proximal, bis der Patient die Watte fühlen und die Höhe notieren kann, in der dies auftritt.
-
 Leichte Berührungsempfindung distal beurteilen
Leichte Berührungsempfindung distal beurteilen
Buerger-Test
Der Buerger-Test wird verwendet, um die Angemessenheit der arteriellen Versorgung des Beins zu beurteilen.
Um den Buerger-Test durchzuführen:
1. Stellen Sie sich mit dem Patienten in Rückenlage auf den Boden des Bettes und heben Sie beide Füße des Patienten für 1-2 Minuten auf 45º an.
2. Beobachten Sie die Farbe der Gliedmaßen:
- Die Entwicklung von Blässe zeigt an, dass der periphere arterielle Druck die Auswirkungen der Schwerkraft nicht überwinden kann, was zu einem Verlust der Extremitätenperfusion führt. Wenn ein Glied Blässe entwickelt, beachten Sie, in welchem Winkel dies auftritt (z. B. 25º), dies wird als Buerger-Winkel bezeichnet.
- Bei einem gesunden Menschen sollte das gesamte Bein auch in einem Winkel von 90º rosa bleiben.
- Ein Buerger-Winkel von weniger als 20º weist auf eine schwere Ischämie der Gliedmaßen hin.
3. Setzen Sie den Patienten auf und bitten Sie ihn, seine Beine über die Seite des Bettes zu hängen:
- Die Schwerkraft sollte nun die Reperfusion des Beins unterstützen, was zur Rückkehr der Farbe in die Extremität des Patienten führt.
- Das Bein färbt sich zunächst bläulich, da sauerstoffarmes Blut durch das ischämische Gewebe fließt. Dann wird das Bein aufgrund einer reaktiven Hyperämie infolge einer posthypoxischen Arteriolendilatation (angetrieben durch anaerobe Stoffwechselabfallprodukte) rot.
Um die Untersuchung abzuschließen…
Erklären Sie dem Patienten, dass die Untersuchung nun abgeschlossen ist.
Danke dem Patienten für seine Zeit.
PSA sachgerecht entsorgen und Hände waschen.
Fassen Sie Ihre Ergebnisse zusammen.
Beispielzusammenfassung
„Heute habe ich Herrn Smith, einen 64-jährigen Mann, untersucht. Bei der allgemeinen Inspektion schien sich der Patient in Ruhe wohl zu fühlen und es befanden sich keine Gegenstände oder medizinischen Geräte um das Bett von Relevanz.“
„Die oberen Gliedmaßen hatten keine Stigmata peripherer Gefäßerkrankungen und waren symmetrisch warm, mit einer normalen kapillaren Nachfüllzeit.“
„Der Puls war regelmäßig und es gab keine radiale Verzögerung. Bei der Auskultation der Halsschlagadern gab es keine Hinweise auf Karotisbruits, und bei der Palpation hatte der Karotisimpuls normales Volumen und normalen Charakter.“
„Die Bauchuntersuchung war unauffällig.“
„Die unteren Gliedmaßen hatten keine Stigmata peripherer Gefäßerkrankungen und waren symmetrisch warm, mit einer normalen kapillaren Nachfüllzeit. Die Pulse waren in beiden unteren Extremitäten normal und es wurden keine schwerwiegenden neurologischen Defizite festgestellt.“
„Buergers Test war negativ.“
„Zusammenfassend stimmen diese Ergebnisse mit einer normalen peripheren Gefäßuntersuchung überein.“
„Der Vollständigkeit halber möchte ich die folgenden weiteren Bewertungen und Untersuchungen durchführen.“
Weitere Bewertungen und Untersuchungen
Schlagen Sie dem Prüfer weitere Bewertungen und Untersuchungen vor:
- Blutdruckmessung: um signifikante Diskrepanzen zwischen den beiden Armen zu identifizieren, die auf eine Aortendissektion hindeuten.
- Kardiovaskuläre Untersuchung: zur vollständigen Beurteilung des Gefäßsystems.
- Messung des Knöchel-Arm-Druckindex (ABPI): zur weiteren Beurteilung der Perfusion der unteren Extremitäten.
- Neurologische Untersuchung der oberen und unteren Extremitäten: Wenn während der peripheren Gefäßuntersuchung grobe neurologische Defizite festgestellt wurden.
Gutachter
Herr Craig Nesbitt (MD, FRCS, MBChB Hons)
Gefäß- und Endovaskulärer Berater
Herr Sandip Nandhra
Registrar für Gefäßchirurgie
Referenzen anzeigen
- James Heilman, MD. Adaptiert von Geeky Medics. Zyanose. Lizenz: CC BY-SA.
- James Heilman, MD. Adaptiert von Geeky Medics. Teerfärbung. Lizenz: CC BY-SA.
- James Heilman, MD. Adaptiert von Geeky Medics. Akute Ischämie der Gliedmaßen. Lizenz: CC BY-SA.
- Milorad Dimić M.D. Angepasst von Geeky Medics. Venöses Geschwür. Lizenz: CC BY 3.0.
- Jonathan Moore. Adaptiert von Geeky Medics. Arterielles Geschwür. Lizenz: CC BY 3.0.
- James Heilman, MD. Adaptiert von Geeky Medics. Gangrän. Lizenz: CC BY-SA.
- Drgnu23. Adaptiert von Geeky Medics. Amputierte Zehe. Lizenz: CC BY-SA.
- Min.neel. Xanthom. Adaptiert von Geeky Medics. Lizenz: CC BY-SA.