Bloqueo de Nervios Intercostales: Puntos de Referencia y Técnica de Estimulador de Nervios
Anthony M.-H. Ho, Robbert Buck, Malikah Latmore, Matthew Levine y Manoj K. Karmakar
INTRODUCCIÓN
Los nervios intercostales (ICN) inervan las partes principales de la piel y la musculatura del pecho y la pared abdominal. El bloqueo de estos nervios fue descrito por primera vez por Braun en 1907 en el libro de texto Die Lokalanastesie. En la década de 1940, los médicos notaron que los bloqueos nerviosos intercostales (ICNBs) pueden reducir las complicaciones pulmonares y los requisitos de opioides después de la cirugía abdominal superior. En 1981, se introdujo el NCIE continuo para superar los problemas asociados con las inyecciones múltiples repetidas. Hoy en día, el BCIE se utiliza en una variedad de afecciones de dolor agudo y crónico que afectan el tórax y la parte superior del abdomen, incluida la cirugía de la mama y la pared torácica. La introducción de la guía de ultrasonido para la práctica de la anestesia regional facilita aún más su práctica. Sin embargo, las desventajas del bloqueo intercostal incluyen la necesidad de conocimientos técnicos, los riesgos de neumotórax y la toxicidad del anestésico local con múltiples niveles de bloqueo.
INDICACIONES
El BIC proporciona una analgesia excelente en pacientes con fracturas de costilla y para el dolor posquirúrgico después de cirugía torácica y abdominal superior, como toracotomía, toracostomía, mastectomía, gastrostomía y colecistectomía. Los parámetros respiratorios suelen mostrar mejoras impresionantes en el alivio del dolor. Se requiere el bloqueo de los dos dermatomas por encima y los dos por debajo del nivel de incisión quirúrgica. El BCIE no bloquea el dolor abdominal visceral, para lo cual se requiere un bloqueo del plexo celíaco. El BCIE neurolítico se usa para controlar afecciones de dolor crónico, como el dolor posmastectomía (T2) y el dolor posttoracotomía.
CONTRAINDICACIONES
- Trastornos de la coagulación, aunque esto no es una contraindicación absoluta
- Infección local, falta de experiencia y equipo de reanimación
ANATOMÍA FUNCIONAL
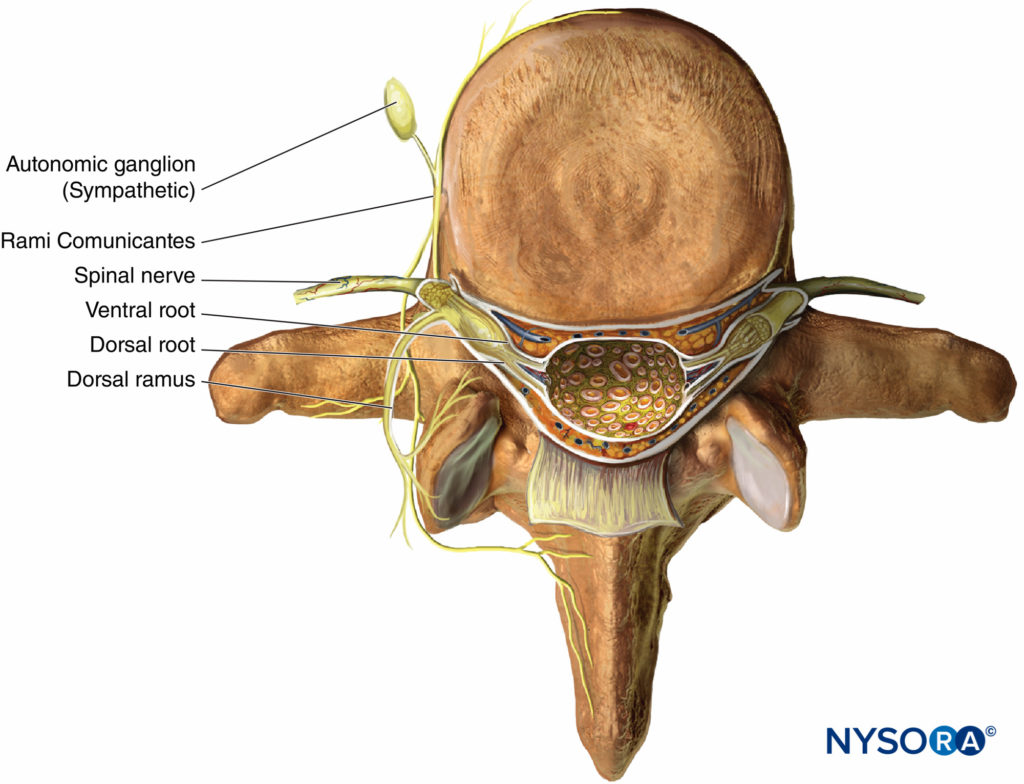
A medida que los nervios torácicos T1 a T12 emergen de sus respectivos forámenes intervertebrales, se dividen en el rami siguiente (Figura 1):
- Los ramios comunicantes anteriores pareados, grises y blancos, que pasan anteriormente al ganglio simpático y la cadena.
- La rama cutánea posterior, que irriga la piel y el músculo en la región paravertebral.
- La rama ventral (RIC, el foco principal de este capítulo).
T1 y T2 envían fibras nerviosas a los miembros superiores y al tórax superior, T3 a través de T6 suministran al tórax, T7 a través de T11 suministran al tórax inferior y al abdomen, y T12 inerva la pared abdominal y la piel de la parte frontal de la región glútea (Figura 2).

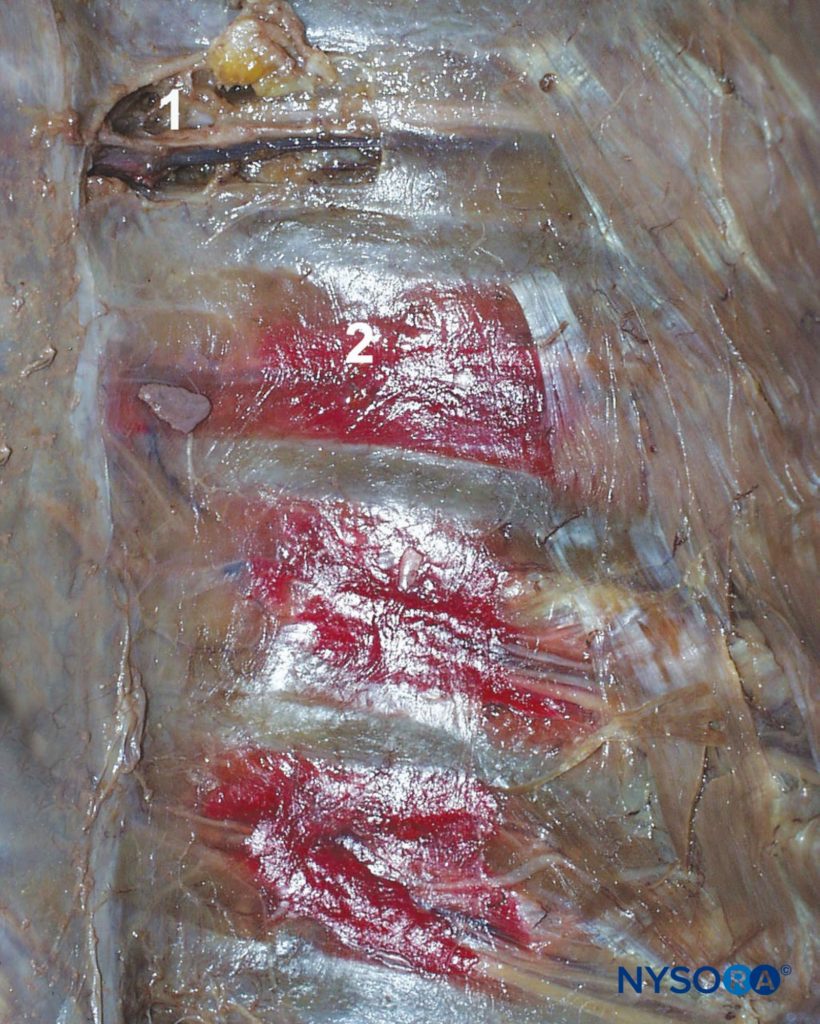
Portando fibras sensoriales y motoras, el ICN perfora la membrana intercostal posterior aproximadamente 3 cm (en adultos) distal al foramen intervertebral para entrar en la arboleda subcostal donde, en su mayor parte, continúa corriendo paralela a la costilla, aunque a menudo se pueden encontrar ramas en cualquier lugar entre las costillas adyacentes. Su curso dentro del tórax está intercalado entre la pleura parietal y los músculos intercostales más internos (intercostalis intimus) y los músculos intercostales externos e internos (Figuras 3 y 4). Justo anterior a la línea axilar media, emite la rama cutánea lateral. A medida que el CIE se acerca a la línea media, gira hacia adelante y perfora los músculos y la piel que lo cubren para terminar como la rama cutánea anterior.
sin Embargo, hay muchas variaciones anatómicas. El primer nervio torácico (T1) no tiene rama cutánea anterior, generalmente no tiene rama cutánea lateral, y la mayoría de sus fibras salen del espacio intercostal cruzando el cuello de la primera costilla para unirse a las de C8, mientras que un haz más pequeño continúa en un curso intercostal genuino para suministrar los músculos del espacio intercostal. Algunas fibras de T2 y T3 dan lugar al nervio intercostobraquia, que inerva la axila y la piel del aspecto medial de la parte superior del brazo tan distal como el codo. Además, la rama ventral de T12 es similar a los otros ICNs, pero se llama nervio subcostal porque no se coloca entre dos costillas.

Rama cutánea lateral
Las ramas cutáneas laterales de T2 a T11 perforan oblicuamente los músculos intercostales internos y externos antes de dividirse en las ramas anterior y posterior (ver Figura 4). Estas ramas suministran los músculos y la piel del torso lateral. El suministro de ramas anteriores de T7-T11 inervan la piel hasta el borde lateral del recto abdominal. Las ramas posteriores de T7-T11 suministran la piel que recubre el dorsal ancho. La rama cutánea lateral de T12 no se divide. La mayor parte de la rama ventral de T12 se une a la de L1 para formar los nervios iliohipogástrico, ilioinguinal y genitofemoral; el resto perfora el músculo abdominal transverso (TAM) para viajar entre la TAM y el músculo oblicuo interno.
Rama cutánea anterior
Las ramas cutáneas anteriores de T2 a T6 perforan los intercostales externos y los músculos pectorales mayores para ingresar a la fascia superficial cerca del borde lateral del esternón para irrigar la piel de la parte anterior del tórax cerca de la línea media y ligeramente más allá (ver Figura 4). Existen ramas más pequeñas (T1 a T6) para abastecer los músculos intercostales y la pleura parietal, y estas ramas pueden cruzar a espacios intercostales adyacentes. Las ramas cutáneas anteriores de T7 a T12 perforan la vaina del recto posterior para suministrar nervios motores al músculo recto y fibras sensoriales a la piel de la pared abdominal anterior. Algunas ramas finales de T7 a T12 continúan anteriormente y, junto con L1, inervan el peritoneo parietal de la pared abdominal. Su curso anterior continúa y se vuelve superficial cerca de la línea alba para proporcionar inervación cutánea a la línea media del abdomen y un par de centímetros más allá. Para obtener información adicional, consulte Anatomía Funcional de la Anestesia Regional.
MECANISMO DE BLOQUEO Y DISTRIBUCIÓN DE LA ANESTESIA
El BIC bloquea las fibras sensoriales y motoras ipsilaterales de los NIC. La solución anestésica local inyectada en el surco subcostal se extiende distalmente y proximalmente; parte del inyectable también puede entrar en el espacio paravertebral. (véase la Figura 3).
TÉCNICA
Se debe establecer una vía intravenosa y los fármacos de reanimación deben estar fácilmente disponibles. La sedación y la analgesia se utilizan siempre con prudencia. El BCIE se puede realizar en un paciente anestesiado, aunque la raquianestesia se ha reportado en pacientes cuando el BCIE se realizó bajo anestesia general, y existe la preocupación de que el riesgo de neumotórax pueda aumentar en un paciente bajo ventilación con presión positiva. Después del bloqueo, se debe vigilar al paciente para detectar posibles complicaciones, en particular neumotórax retrasado, toxicidad por anestésico local, hematoma y ocurrencia de anestesia espinal (poco frecuente).
El NIC puede bloquearse en cualquier lugar proximal a la línea axilar media, donde se despega la rama cutánea lateral. En los niños, el bloqueo se realiza comúnmente en la línea axilar posterior o, alternativamente, solo lateral a los músculos paraespinales, en el ángulo de la costilla. En los adultos, el sitio más común para el ICNB es en el ángulo de la costilla (a 6-8 cm de los procesos espinosos; Figura 5). En el ángulo de la costilla, la costilla es relativamente superficial y fácil de palpar, y el surco subcostal es el más ancho. El nervio es inferior a la arteria intercostal posterior, que es inferior a la vena intercostal (Figura 6) (mnemotécnica: VAN ). Las VAN están rodeadas de tejido adiposo y están intercaladas entre los músculos intercostales internos y los intercostales interiores (intercostalis intimus). El nervio a menudo funciona como tres o cuatro haces separados, sin una vaina endoneural envolvente, lo que lo hace fácilmente accesible para el bloqueo. El bloqueo de los nervios intercostales mediales al ángulo de la costilla no se recomienda porque los nervios se encuentran en lo profundo de la membrana intercostal posterior con muy poco tejido entre ella y la pleura parietal, y el músculo sacrospinalis suprayacente dificulta la palpación de las costillas. Por otro lado, el bloqueo distal a la línea axilar anterior es más difícil porque el nervio ha abandonado el surco subcostal y ha vuelto a entrar en el espacio intercostal y se encuentra en la sustancia del músculo intercostal interno.
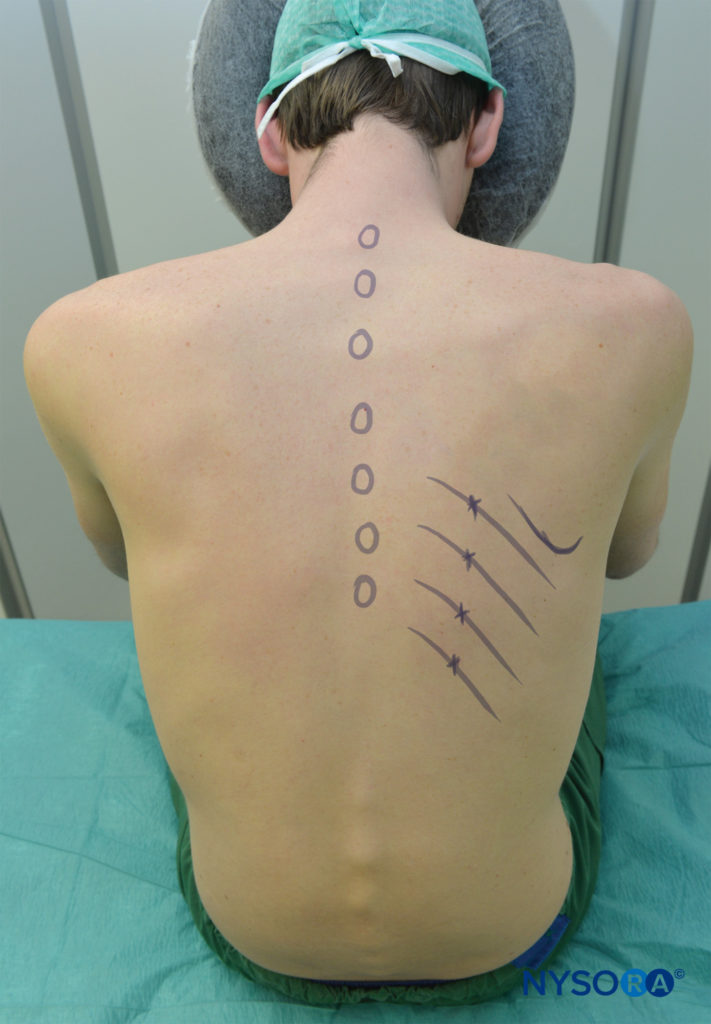
El BCIE se puede realizar con el paciente en posición prona, sentada o lateral (lado del bloque hacia arriba). En posición prona, se debe colocar una almohada debajo de la parte superior del abdomen del paciente y se permite que los brazos cuelguen de los lados. El paciente sentado debe inclinarse ligeramente hacia adelante sosteniendo una almohada y ser apoyado. Los brazos deben estar hacia adelante. La posición del brazo en cualquiera de las posiciones es tirar de las escápulas lateralmente y facilitar el acceso a los ángulos de las costillas posteriores por encima de T7 (ver Figura 5). En condiciones asépticas, se identifican los lugares de bloqueo.
Puntas de NYSORA
- Las costillas se pueden contar a partir de la duodécima costilla o de la séptima costilla (punta inferior de la escápula).
- Los bordes inferiores de las costillas a ser bloqueadas están marcados justo a un lado del borde lateral del grupo muscular sacrospinalis (paraspinoso) (generalmente a 6-8 cm de la línea media en las costillas inferiores y a 4-7 cm de la línea media en las costillas superiores), correspondientes a los ángulos de las costillas.
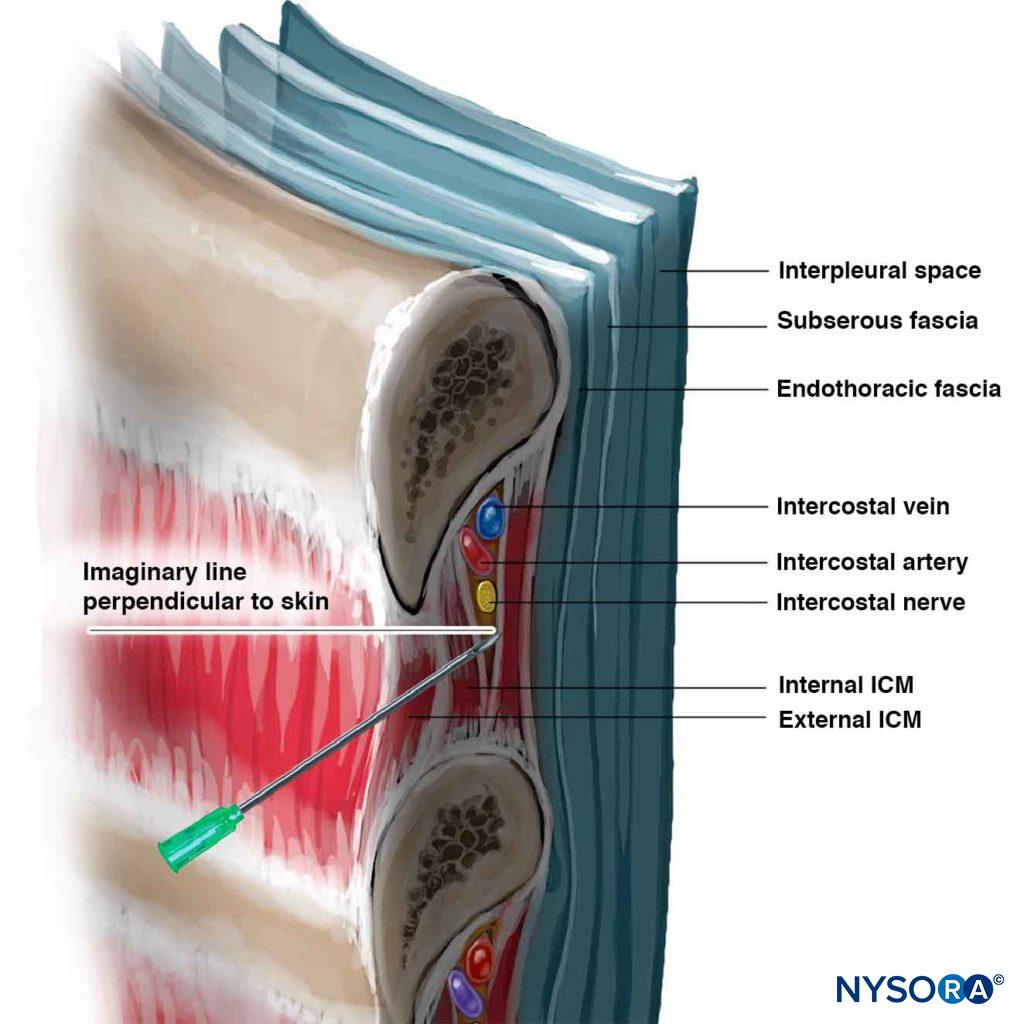
Los bordes inferiores de las costillas a ser bloqueadas son palpados y marcados (ver Figura 5). Los sitios de entrada de la aguja se infiltran con lidocaína al 1-2%. Un sitio de entrada está bien colocado cuando una aguja introducida a través de él a 20 grados cefálica (plano sagital; ver Figura 6) raspa debajo del borde inferior de la costilla y alcanza el surco subcostal. Primero se extrae la piel de la céfala con la mano palpadora en aproximadamente 1 cm, y se introduce una aguja de calibre 22 a 24 (para inyección de un solo disparo) de 4 a 5 cm a través del lugar de entrada elegido en un ángulo de céfala de 20 grados con la céfala frente al bisel. La aguja se avanza hasta que entra en contacto con la costilla a una profundidad inferior a 1 cm en la mayoría de los pacientes. Se puede inyectar una pequeña cantidad de anestésico local para anestesiar el periostio. Con la mano palpadora sosteniendo firmemente la aguja y descansando firmemente sobre la espalda del paciente, la mano de inyección «camina» suavemente la aguja caudalmente mientras se deja que la piel se mueva hacia atrás sobre la costilla (Figura 7).

La aguja ahora avanza unos pocos mm, mientras mantiene el ángulo de inclinación de la céfala de 20 grados (incluso un ligero ángulo de punción de la caudada por la aguja reduce en gran medida las posibilidades de éxito). Se puede sentir un sutil «dar» o «pop» de la fascia del músculo intercostal interno, especialmente si se usa una aguja de biselado corto. Como la distancia promedio desde la parte posterior de la costilla hasta la pleura es de 8 mm, el avance de la aguja mucho más allá de unos pocos mm aumenta el riesgo de neumotórax. La parestesia, aunque no se busca activamente, ocasionalmente ocurre como una confirmación adicional de la colocación correcta de la aguja. Se recomienda guía radiológica para bloqueos neurolíticos. En este punto, en la aspiración negativa de sangre, se inyectan 3-5 ml de anestésico local. Para un único BIC, es deseable bloquear al menos una céfala y una caudal del CIC porque es común cierto grado de inervación superpuesta de los CIC adyacentes. Para garantizar que la punta de la aguja permanezca en el lugar óptimo, sin verse afectada por los movimientos de la mano y el pecho, algunos médicos prefieren conectar tubos de extensión entre la aguja y la jeringa y hacer que un asistente realice la aspiración y la inyección.
El bloqueo de T1 a T7 es técnicamente más difícil debido a las escápulas y los músculos romboides. Por esta razón, preferimos realizar un bloqueo paravertebral torácico o un bloqueo epidural cuando se requiere un bloqueo torácico alto.
EQUIPO
- Aguja: Disparo único: aguja de calibre 20 a 22 de 4 a 5 cm (adultos)
- Colocación del catéter: aguja Tuohy de calibre 18 a 20 (adultos)
- Jeringa y aguja para infiltración local
- Jeringa con tubo de extensión
- Equipo de esterilización y reanimación y medicamentos, cortinas, bolígrafo de marcado, almohada, fluoroscopio portátil (para bloqueos neurolíticos)
Obtenga más información sobre el Equipo para Bloqueos de Nervios Periféricos.
ELECCIÓN DEL ANESTÉSICO LOCAL
La elección del anestésico local para el BNB de una sola inyección incluye la bupivacaína 0,25% -0.5%, lidocaína 1% -2% con epinefrina 1/200, 000-1 / 400,000 y ropivacaína 0,5%. Se inyectan de tres a 5 ml de anestésico local en cada nivel durante una inyección múltiple de BCIE. La duración de la acción suele ser de 12 ± 6 h. La adición de epinefrina a la bupivacaína o a la ropivacaína no prolonga significativamente la duración del bloqueo, pero puede ralentizar la absorción sistémica y aumentar la dosis máxima permitida con una sola inyección en un 30%. La dosis máxima de bupivacaína es de 2 (para solución simple) a 3 (con epinefrina) mg/kg/inyección (total a la vez)7 y 7-10 mg/kg/día. La dosis máxima de lidocaína es de hasta 5-7 (con epinefrina) mg/kg/inyección7 y 20 mg/kg/día. Según se informa, los voluntarios pueden tolerar un 30% más de ropivacaína que de bupivacaína antes de que se desarrollen los síntomas neurológicos. La dosis máxima de inyección única para ropivacaína es de 2,5 mg/kg y 4 mg / kg con epinefrina, mientras que la dosis máxima diaria es de 9-12 mg/kg/24 h. La inyección única máxima de epinefrina como aditivo es de 4 mcg / kg. Los sitios vasculares favorecen una absorción más rápida del anestésico local, y los niveles sanguíneos de anestésicos locales después del BIC son más altos que en la mayoría de los otros procedimientos anestésicos regionales. Como tal, es aconsejable dejar un margen de seguridad entre las dosis administradas y las dosis máximas recomendadas, especialmente en niños pequeños, ancianos, pacientes debilitados y aquellos con insuficiencia cardíaca, hepática o renal subyacente. Para la infusión continua, los pacientes generalmente pueden tolerar una acumulación gradual del nivel de anestésico local en plasma mejor que las subidas agudas. Una pauta recomendada es una dosis de carga de 0,3 ml/kg seguida de una infusión de 0,1 ml/kg/h de bupivacaína al 0,25% o lidocaína al 1%.
Puntas de NYSORA
- El mejor sitio de inserción de la aguja para ICNB es el ángulo de la costilla, unos 7 cm laterales a la línea media en adultos.
- El ángulo ideal de entrada en el surco subcostal es de aproximadamente 20 grados cefálicos.
- La analgesia epidural puede ser una alternativa más adecuada a los CIE bilaterales debido al riesgo de neumotórax bilateral y al potencial de toxicidad anestésica local debido a la gran dosis de anestésico local requerida.
- ICNB por encima de T7 puede ser difícil debido a las escápulas; se debe considerar una técnica alternativa, como el bloqueo paravertebral o epidural.
COMPLICACIONES
La principal preocupación es un neumotórax, que puede ocurrir en aproximadamente el 1%. Sin embargo, el neumotórax a tensión y la posterior necesidad de toracostomía por sonda son poco frecuentes. Si se detecta un neumotórax asintomático, el mejor tratamiento es la observación, la tranquilidad y, si es necesario, el oxígeno suplementario. El peritoneo y las vísceras abdominales están en riesgo de penetración cuando se bloquean los ICN inferiores. La absorción del anestésico local desde el espacio intercostal es rápida; plasma arterial concentración de picos en 5-10 minutos, y plasma venoso concentración de picos de varios minutos más tarde.
RESUMEN
El BCIE es una técnica de anestesia regional útil, que es muy eficaz para controlar el dolor que afecta al tórax y a la parte superior del abdomen. Aunque existe el riesgo de neumotórax y toxicidad anestésica local, estos pueden reducirse con la técnica adecuada y la consideración de la dosis máxima permisible del fármaco. El uso adecuado del BCIE incluye equilibrar sus ventajas y desventajas con las de técnicas alternativas como el bloqueo epidural y paravertebral. Con la experiencia y las indicaciones adecuadas, el bloqueo de los nervios intercostales puede proporcionar una opción anestésica única y adecuada en pacientes en los que las opciones de anestesia general u otras opciones regionales pueden ser limitadas.
- Strømskag KE, Kleiven S: Intercostales continuos y bloqueos de los nervios interpleurales. Tech Reg Anesth Pain Manage 1998; 2: 79-89.
- Karmakar MK, Ho AMH: Manejo del dolor agudo de pacientes con múltiples costillas fracturadas. J Trauma 2003; 54: 612-615.
- Karmakar MK, Critchley LAH, Ho AMH, et al: Infusión paravertebral torácica continua de bupivacaína para el manejo del dolor en pacientes con múltiples costillas fracturadas. Chest 2003; 123: 424-431.
- Kopacz DJ, Thompson GE: Bloques intercostales para cirugía torácica y abdominal. Tech Reg Anesth Pain Manage 1998; 2:25-29.
- Nunn JF, Slavin G: Bloqueo del nervio intercostal posterior para aliviar el dolor después de la colecistectomía. Base anatómica y eficacia. Br J Anesth 1980; 52: 253-60.
- Barron DJ, Tolan MJ, Lea RE: Ensayo aleatorizado controlado de analgesia extra pleural continua post toracotomía: eficacia y elección del anestésico local. Eur J Anaesthesiol 1999; 16: 236-245.
- Lagan G, McLure HA: Revisión de agentes anestésicos locales. Curr Anaesth Crit Care 2004; 15: 247-254.
- Scott DB, Lee A, Fagan D, et al: Toxicidad aguda de la ropivacaína en comparación con la de la bupivacaína. Anesth Analg 1989; 69: 563-569.
- Vandepitte C, Gautier P, Bellen P, Murata H, Salviz EA, Hadzic A. Uso de bloqueo nervioso intercostal guiado por ultrasonido como técnica anestésica única en un paciente de alto riesgo con distrofia muscular de Duchenne. Acta Anaesthesiol Belg. 2013;64(2):91-94.