Examen Vasculaire Périphérique – Guide de l’OSCE
L’examen vasculaire périphérique apparaît fréquemment dans les OSCEs. Vous devrez détecter les signes cliniques pertinents de la maladie vasculaire périphérique (PVD) en utilisant vos compétences d’examen. Ce guide de l’OSCE sur l’examen vasculaire périphérique fournit une approche claire étape par étape de l’examen du système vasculaire périphérique, avec une démonstration vidéo incluse.
Introduction
Lavez-vous les mains et enfilez l’EPI le cas échéant.
Présentez-vous au patient, y compris votre nom et votre rôle.
Confirmez le nom et la date de naissance du patient.
Expliquez brièvement ce que l’examen impliquera en utilisant un langage convivial pour le patient.
Obtenir le consentement pour procéder à l’examen.
Exposer adéquatement les membres et l’abdomen du patient pour l’examen (offrir une couverture pour permettre l’exposition uniquement au besoin).
Positionnez le patient sur le lit, avec la tête du lit à 45°.
Demandez au patient s’il a des douleurs avant de procéder à l’examen clinique.
Inspection générale
Signes cliniques
Inspecter le patient du bout du lit au repos, à la recherche de signes cliniques suggérant une pathologie sous-jacente:
- Membres / chiffres manquants: peut être dû à une amputation secondaire à une ischémie critique.Cicatrices
- : peut indiquer des interventions chirurgicales antérieures (par exemple un pontage) ou des ulcères guéris.
Objets et équipement
Recherchez des objets ou de l’équipement sur ou autour du patient qui peuvent fournir des informations utiles sur ses antécédents médicaux et son état clinique actuel:
- Matériel médical: notez les pansements et les prothèses de membre.
- Aides à la mobilité: les articles tels que les fauteuils roulants et les aides à la marche donnent une indication de l’état de mobilité actuel du patient.
- Signes vitaux: les graphiques sur lesquels les signes vitaux sont enregistrés donneront une indication de l’état clinique actuel du patient et de l’évolution de ses paramètres physiologiques au fil du temps.
- Ordonnances: les tableaux de prescription ou les ordonnances personnelles peuvent fournir des informations utiles sur les médicaments récents du patient.
-
 Inspection générale
Inspection générale
Membres supérieurs
Inspection
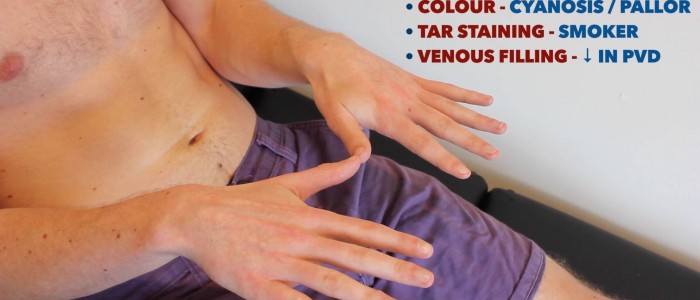
Inspecter et comparer les membres supérieurs:
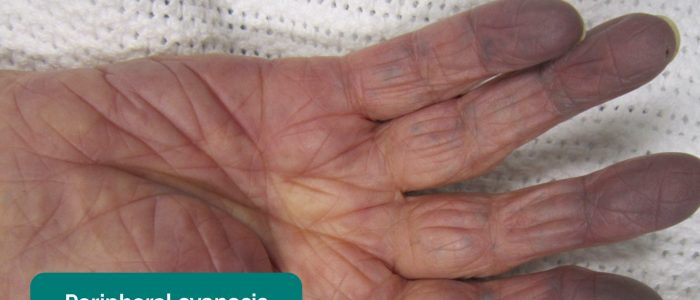
- Cyanose périphérique: décoloration bleuâtre de la peau associée à une faible SpO2 dans les tissus affectés (par exemple, peut être présent dans les périphéries de la PVD en raison d’une mauvaise perfusion).
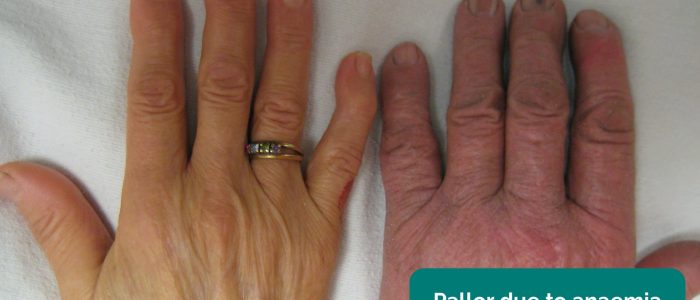
- Pâleur périphérique : couleur pâle de la peau pouvant suggérer une mauvaise perfusion (p. ex. PVD).
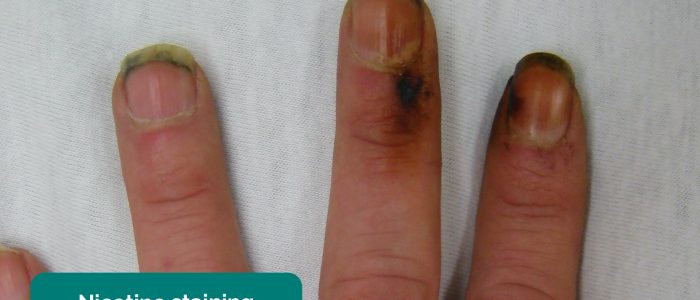
- Coloration du goudron: causée par le tabagisme, un facteur de risque important de maladie cardiovasculaire (p. ex. PVD, maladie coronarienne, hypertension).
- Xanthomata: dépôts jaunes élevés riches en cholestérol qui sont souvent notés sur la paume, les tendons du poignet et du coude. Les xanthomes sont associés à une hyperlipidémie (typiquement une hypercholestérolémie familiale), un autre facteur de risque important de maladie cardiovasculaire.
- Gangrène: nécrose tissulaire secondaire à une perfusion inadéquate. Les apparences typiques comprennent un changement de couleur de peau (par exemple, rouge, noir) et une dégradation des tissus associés.
-
 Inspecter les membres supérieurs
Inspecter les membres supérieurs
Température et temps de recharge capillaire (tube cathodique)
Température
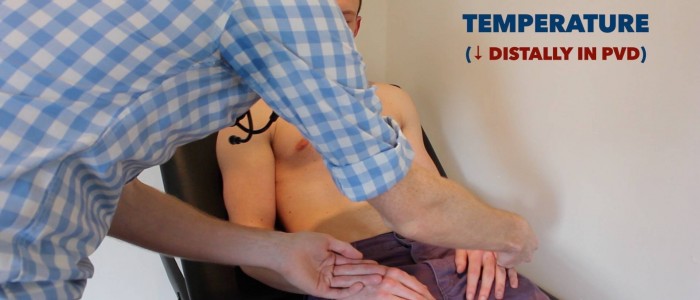
Placez l’aspect dorsal de votre main sur les membres supérieurs du patient pour évaluer la température:
- Chez les individus en bonne santé, les membres supérieurs doivent être symétriquement chauds, ce qui suggère une perfusion adéquate.
- Un membre frais et pâle indique une mauvaise perfusion artérielle.
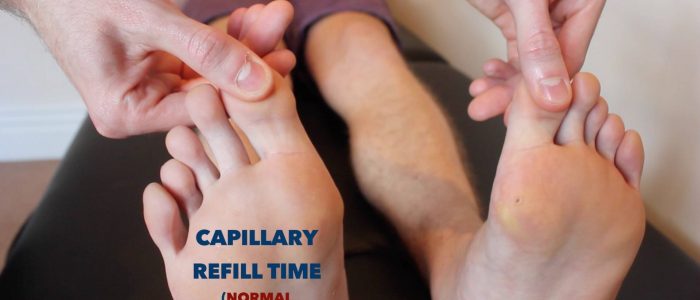
Temps de recharge capillaire (TCR)
La mesure du temps de recharge capillaire (TCR) dans les mains est un moyen utile d’évaluer la perfusion périphérique:
- Appliquez cinq secondes de pression sur la phalange distale de l’un des doigts d’un patient, puis relâchez.
- Chez les individus en bonne santé, la pâleur initiale de la zone comprimée devrait retrouver sa couleur normale en moins de deux secondes.
- Un tube cathodique supérieur à deux secondes suggère une mauvaise perfusion périphérique.
- Avant d’évaluer la CRT, vérifiez que le patient n’a pas actuellement de douleur aux doigts.
-
 Évaluer et comparer la température des membres supérieurs
Évaluer et comparer la température des membres supérieurs
Impulsions
Impulsion radiale
Palpez le pouls radial du patient, situé du côté radial du poignet, avec les extrémités de l’index et du majeur alignées longitudinalement sur le cours de l’artère.
Une fois que vous avez localisé le pouls radial, évaluez la fréquence et le rythme, en palpant pendant au moins 5 cycles cardiaques.
Retard radioélectrique
Le retard radioélectrique décrit une perte de synchronicité entre l’impulsion radiale sur chaque bras.
Pour évaluer le retard radioélectrique:
- Palpez les deux impulsions radiales simultanément.
- Chez les individus en bonne santé, les impulsions doivent se produire en même temps.
- Si les impulsions radiales sont désynchronisées, cela serait décrit comme un retard radio-radial.
Les causes du retard radio-radial comprennent:
- Sténose de l’artère sous-clavière (par exemple compression par une côte cervicale)
- Dissection aortique
Pouls brachial
Palpez le pouls brachial dans chaque bras, en évaluant le volume et le caractère:
- Soutenez l’avant-bras droit du patient avec votre main gauche.
- Positionnez le patient de manière à ce que son bras soit enlevé, que son coude soit partiellement fléchi et que son avant-bras soit tourné de l’extérieur.
- Avec votre main droite, palper médial au tendon du biceps brachial et latéral à l’épicondyle médial de l’humérus.
- Une palpation plus profonde est nécessaire (par rapport à la palpation par impulsion radiale) en raison de l’emplacement de l’artère brachiale.
-
 Palper l’impulsion radiale
Palper l’impulsion radiale
Tension artérielle (TA)
Mesurez la pression artérielle du patient dans les deux bras (voir notre guide de la pression artérielle pour plus de détails).
- Une pression pulsée large (plus de 100 mmHg de différence entre la pression artérielle systolique et diastolique) peut être associée à une régurgitation aortique et à une dissection aortique.
- Une différence de BP de plus de 20 mmHg entre les bras est anormale et est associée à une dissection aortique.
Dans une station PVE de l’OSCE, il est peu probable que vous réalisiez une évaluation approfondie de votre tension artérielle en raison des contraintes de temps, cependant, vous devez démontrer que vous êtes conscient de ce que cela impliquerait.
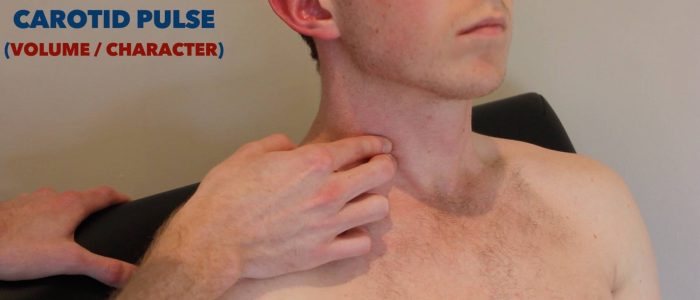
Pouls carotidien
Le pouls carotidien peut être situé entre le larynx et la bordure antérieure du muscle sternocléidomastoïdien.
Auscultez l’artère carotide
Avant de palper l’artère carotide, vous devez ausculter le vaisseau pour exclure la présence d’un bruit. La présence d’un bruit suggère une sténose carotidienne sous-jacente, rendant la palpation du vaisseau potentiellement dangereuse en raison du risque de déloger une plaque carotidienne et de provoquer un accident vasculaire cérébral ischémique.
Placez le diaphragme de votre stéthoscope entre le larynx et la bordure antérieure du muscle sternocléidomastoïdien au-dessus du pouls carotidien et demandez au patient de respirer profondément, puis maintenez-le pendant que vous écoutez.
Sachez qu’à ce stade de l’examen, la présence d’un « bruit carotidien » peut en fait être un souffle cardiaque rayonnant (par exemple une sténose aortique).
Palper le pouls carotidien
Si aucune bruit n’a été identifiée, procéder à la palpation du pouls carotidien:
1. Assurez-vous que le patient est positionné en toute sécurité sur le lit, car il existe un risque d’induire une bradycardie réflexe lors de la palpation de l’artère carotide (pouvant provoquer un épisode syncopal).
2. Placez doucement vos doigts entre le larynx et la bordure antérieure du muscle sternocléidomastoïdien pour localiser le pouls carotidien.
3. Évaluez le caractère (par exemple, à montée lente, filiforme) et le volume du pouls.
-
 Auscultez les artères carotides
Auscultez les artères carotides
Abdomen
S’assurer qu’il y a une exposition adéquate pour l’examen abdominal: si le patient porte un short, la ceinture doit être positionnée au niveau de la symphyse pubienne.
Inspection
Inspectez l’abdomen à la recherche de toute pulsation évidente. L’aorte abdominale peut être située dans la ligne médiane de l’épigastre.
Palpation
Palper l’aorte
1. En utilisant les deux mains, effectuez une palpation profonde juste supérieure à l’ombilic dans la ligne médiane.
2. Notez le mouvement de vos doigts:
- Chez les individus en bonne santé, vos mains devraient commencer à bouger de manière supérieure à chaque pulsation de l’aorte.
- Si vos mains se déplacent vers l’extérieur, cela suggère la présence d’une masse expansile (par exemple un anévrisme de l’aorte abdominale).
Il s’agit d’un test clinique grossier et des investigations supplémentaires seraient nécessaires avant de poser un diagnostic d’anévrisme de l’aorte abdominale.
Auscultation
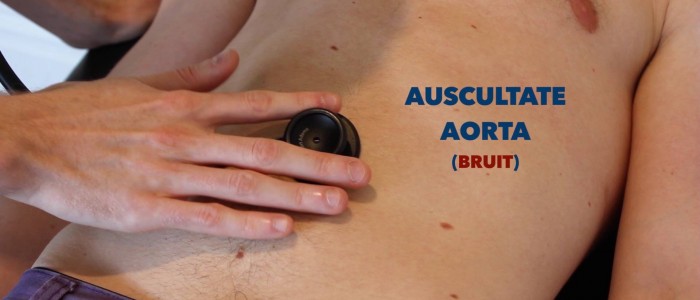
Auscultez l’aorte et les artères rénales
Auscultez l’aorte et les artères rénales pour identifier les bruits vasculaires suggérant un flux sanguin turbulent:
- Bruits aortiques : auscultés1-2 cm supérieurs à l’ombilic, un bruit peut ici être associé à un anévrisme de l’aorte abdominale.
- Bruits rénaux: auscultez 1-2 cm supérieur à l’ombilic et légèrement latéral à la ligne médiane de chaque côté. Un bruit à cet endroit peut être associé à une sténose de l’artère rénale.
-
 Palper l’aorte abdominale
Palper l’aorte abdominale
Membres inférieurs
Inspection
Inspecter et comparer les membres inférieurs:
- Cyanose périphérique: décoloration bleuâtre de la peau associée à une faible SpO2 dans les tissus affectés (par exemple, peut être présent dans les périphéries de la PVD en raison d’une mauvaise perfusion).
- Pâleur périphérique : couleur pâle de la peau pouvant suggérer une mauvaise perfusion.
- Rubour ischémique: décoloration rouge sombre de la jambe qui se développe généralement lorsque le membre est dépendant. La rubour ischémique se produit en raison de la perte de tonus capillaire associée à la PVD.
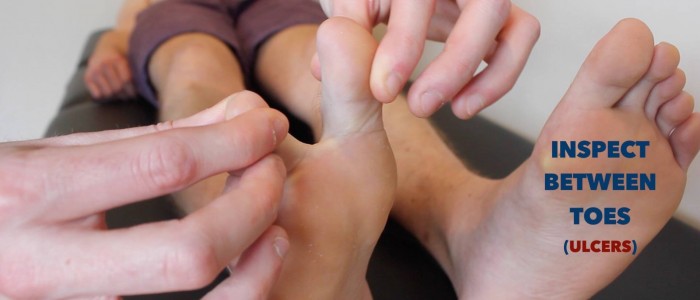
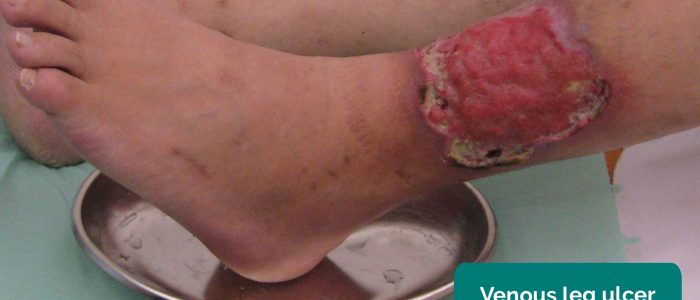
- Ulcères veineux: ulcères généralement larges et peu profonds avec des bordures irrégulières qui ne sont que légèrement douloureuses. Ces ulcères se développent le plus souvent sur l’aspect médial de la cheville.
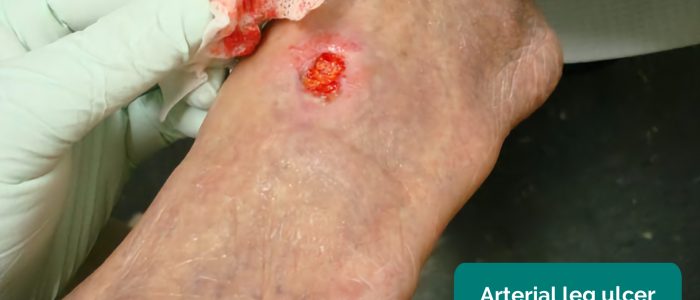
- Ulcères artériels: ulcères généralement petits, bien définis, profonds et très douloureux. Ces ulcères se développent le plus souvent dans les régions les plus périphériques d’un membre (par exemple, les extrémités des chiffres).
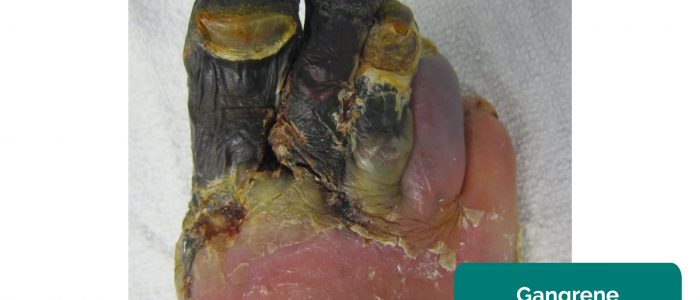
- Gangrène: nécrose tissulaire secondaire à une perfusion inadéquate. Les apparences typiques comprennent un changement de couleur de peau (par exemple, rouge, noir) et une dégradation des tissus associés.
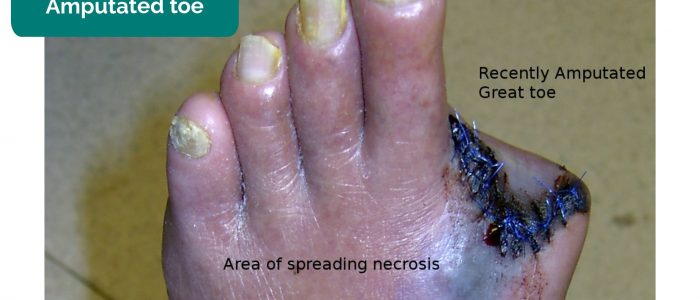
- Membres, orteils, doigts manquants: en raison d’une amputation secondaire à une ischémie critique.
- Cicatrices: peut indiquer des interventions chirurgicales antérieures (par exemple un pontage) ou des ulcères guéris.
- Perte de cheveux: associée à la PVD due à une altération chronique de la perfusion tissulaire.
- Atrophie musculaire: associée à une maladie vasculaire périphérique chronique.
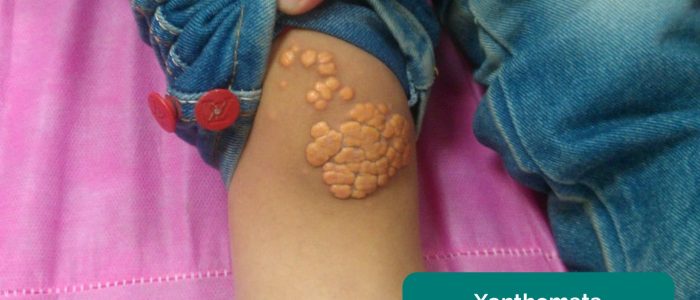
- Xanthomata: dépôts jaunes élevés riches en cholestérol qui peuvent être présents au-dessus du genou ou de la cheville. Les xanthomes sont associés à une hyperlipidémie (typiquement une hypercholestérolémie familiale), un autre facteur de risque important de maladie cardiovasculaire.
- Paralysie: l’ischémie critique d’un membre peut provoquer une faiblesse et une paralysie d’un membre. Pour effectuer une évaluation rapide du moteur brut, demandez au patient de remuer ses orteils.
-
 Inspecter les jambes
Inspecter les jambes
Température et temps de recharge capillaire (CRT)
Température
Placez l’aspect dorsal de votre main sur les membres inférieurs du patient pour évaluer et comparer la température:
- Chez les individus en bonne santé, les membres inférieurs doivent être symétriquement chauds, ce qui suggère une perfusion adéquate.
- Un membre frais et pâle indique une mauvaise perfusion artérielle.
Temps de recharge capillaire (TCR)
La mesure du temps de recharge capillaire (TCR) dans les membres inférieurs est un outil de dépistage utile pour évaluer rapidement la perfusion périphérique:
- Appliquez cinq secondes de pression sur la phalange distale de l’un des orteils d’un patient, puis relâchez.
- Chez les individus en bonne santé, la pâleur initiale de la zone comprimée devrait retrouver sa couleur normale en moins de deux secondes.
- Un tube cathodique supérieur à deux secondes suggère une mauvaise perfusion périphérique.
- Avant d’évaluer la CRT, vérifiez que le patient n’a pas actuellement de douleur aux orteils.
-
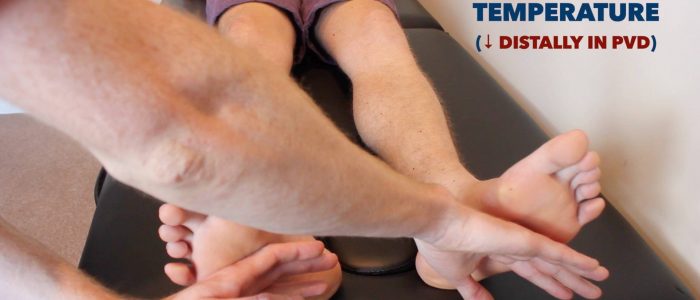 Évaluer et comparer la température des membres inférieurs
Évaluer et comparer la température des membres inférieurs
Les impulsions
Lors de l’évaluation des impulsions des membres inférieurs fonctionnent de manière proximale à distale – cela vous permet d’évaluer et de comparer l’afflux artériel dans chaque jambe. Si les impulsions ne sont pas palpables, un doppler peut être utilisé pour évaluer le flux sanguin dans un vaisseau.
Pouls fémoral
Palpez le pouls fémoral:
- Le pouls fémoral peut être palpé au point mi-inguinal, situé à mi-chemin entre l’épine iliaque antérieure supérieure et la symphyse pubienne.
- Vérifiez que l’impulsion est présente et évaluez le volume de l’impulsion.
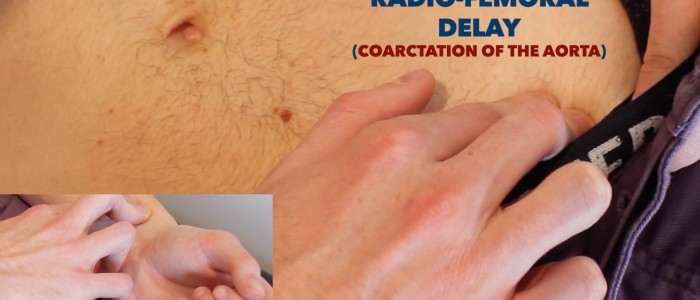
Évaluer le retard radio-fémoral:
- Palpez simultanément le pouls fémoral et le pouls radial.
- Chez les individus en bonne santé, les impulsions doivent se produire en même temps.
- Si les impulsions sont désynchronisées, cela indique un retard radio-fémoral.
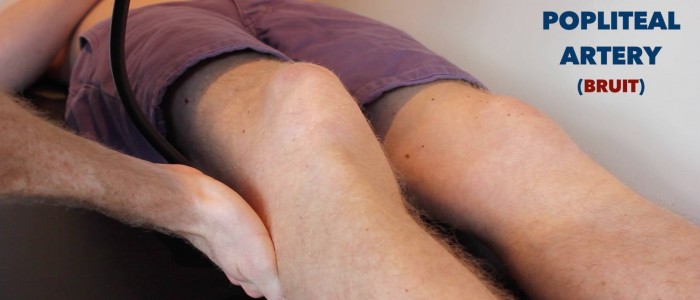
Auscultez le pouls fémoral pour dépister les bruits:
- Les bruits dans cette région suggèrent une sténose fémorale ou iliaque.
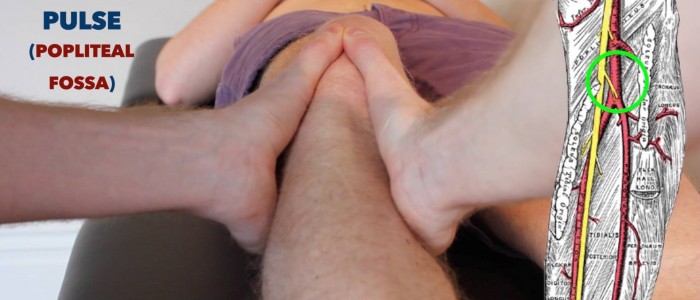
Pouls poplité
Palpez le pouls poplité:
- Le pouls poplité peut être palpé dans la région inférieure de la fosse poplitée.
- Avec le patient enclin, demandez-lui de détendre ses jambes et de placer vos pouces sur la tubérosité tibiale.
- Fléchissez passivement le genou du patient à 30º lorsque vous enroulez vos doigts dans la fosse poplitée. Cela devrait vous permettre de sentir le pouls, car vous comprimez l’artère poplitée contre le tibia.
- Ce pouls est souvent difficile à palper, alors ne prétendez pas que vous pouvez le sentir si vous ne le pouvez pas.L’artère poplitée est l’une des structures les plus profondes de la fosse, l’examinateur comprendra donc si vous ne parvenez pas à localiser l’artère.
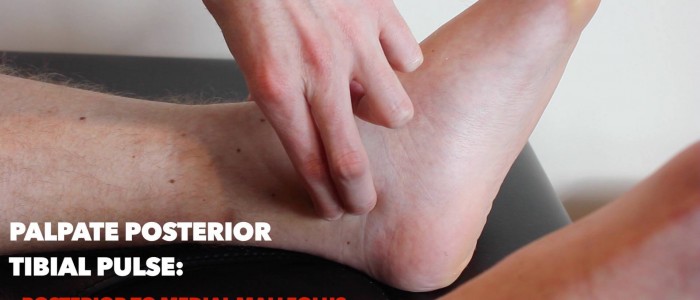
Pouls tibial postérieur
Palpez le pouls tibial postérieur:
- Le pouls tibial postérieur peut être situé postérieurement à la malléole médiale du tibia.
- Palper le pouls pour confirmer sa présence, puis comparer la force du pouls entre les pieds.
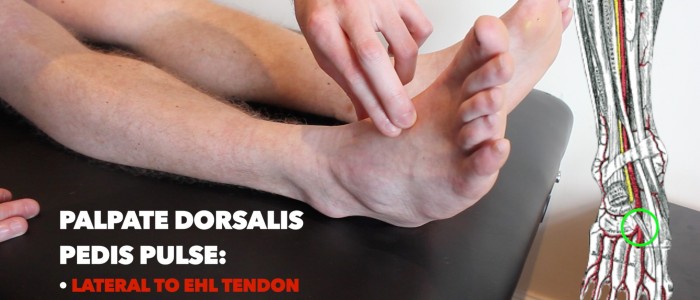
Pouls dorsal pedis
Palpez le pouls dorsal pedis:
- Le pouls dorsalis pedis peut être situé sur le dos du pied, latéral au tendon extenseur hallucis longus, sur les deuxième et troisième os cunéiformes.
- Palper le pouls pour confirmer sa présence, puis comparer la force du pouls entre les pieds.
-
 Palper le pouls fémoral
Palper le pouls fémoral
Sensation
La neuropathie périphérique à progression lente est fréquente chez les patients présentant une maladie vasculaire périphérique significative. Il en résulte une distribution des pertes sensorielles par les gants et les bas. L’ischémie aiguë critique des membres provoque une parathésie rapide dans le membre affecté.
Évaluation brute de la sensation périphérique
Effectuer une évaluation brute de la sensation périphérique:
1. Demandez au patient de fermer les yeux pendant que vous touchez son sternum avec un brin de coton pour donner un exemple de sensation de toucher léger.
2. Demandez au patient de dire « oui » lorsqu’il ressent la sensation.
3. En utilisant la mèche de coton, commencez à évaluer la sensation de toucher léger se déplaçant de distale en proximale, en comparant chaque côté au fur et à mesure en demandant au patient s’il ressent la même chose:
- Si la sensation est intacte distalement, aucune autre évaluation n’est requise.
- S’il y a un déficit sensoriel, continuez à vous déplacer proximalement jusqu’à ce que le patient soit capable de sentir le coton et de noter le niveau auquel cela se produit.
-
 Évaluer la sensation de toucher léger distalement
Évaluer la sensation de toucher léger distalement
Test de Buerger
Le test de Buerger est utilisé pour évaluer l’adéquation de l’apport artériel à la jambe.
Pour effectuer le test de Buerger:
1. Avec le patient en décubitus dorsal, tenez-vous au bas du lit et soulevez les deux pieds du patient à 45º pendant 1 à 2 minutes.
2. Observez la couleur des membres:
- Le développement de la pâleur indique que la pression artérielle périphérique est incapable de surmonter les effets de la gravité, entraînant une perte de perfusion des membres. Si un membre développe une pâleur, notez à quel angle cela se produit (par exemple 25º), c’est ce qu’on appelle l’angle de Buerger.
- Chez un individu en bonne santé, toute la jambe doit rester rose, même à un angle de 90º.
- Un angle de Buerger inférieur à 20º indique une ischémie sévère des membres.
3. Asseyez le patient et demandez-lui de suspendre ses jambes sur le côté du lit:
- La gravité devrait maintenant faciliter la reperfusion de la jambe, entraînant le retour de la couleur sur le membre du patient.
- La jambe prend initialement une couleur bleuâtre en raison du passage du sang désoxygéné à travers le tissu ischémique. Ensuite, la jambe deviendra rouge en raison d’une hyperémie réactive secondaire à une dilatation artériolaire post-hypoxique (entraînée par des déchets métaboliques anaérobies).
Pour terminer l’examen
Expliquez au patient que l’examen est maintenant terminé.
Remerciez le patient pour son temps.
Jetez l’EPI de manière appropriée et lavez-vous les mains.
Résumez vos résultats.
Résumé de l’exemple
« Aujourd’hui, j’ai examiné M. Smith, un homme de 64 ans. Lors de l’inspection générale, le patient semblait à l’aise au repos et il n’y avait aucun objet ou équipement médical pertinent autour du lit. »
» Les membres supérieurs n’avaient pas de stigmates de maladie vasculaire périphérique et étaient symétriquement chauds, avec un temps de recharge capillaire normal. »
» L’impulsion était régulière et il n’y avait pas de retard radioélectrique. Lors de l’auscultation des artères carotides, il n’y avait aucune preuve de bruits carotidiens et à la palpation, le pouls carotidien avait un volume et un caractère normaux. »
» L’examen abdominal n’était pas remarquable. »
» Les membres inférieurs n’avaient pas de stigmates de maladie vasculaire périphérique et étaient symétriquement chauds, avec un temps de recharge capillaire normal. Les impulsions étaient normales dans les deux membres inférieurs et aucun déficit neurologique brut n’a été noté. »
» Le test de Buerger était négatif. »
» En résumé, ces résultats sont compatibles avec un examen vasculaire périphérique normal. »
» Pour être complet, je voudrais effectuer les évaluations et enquêtes suivantes. »
Évaluations et enquêtes supplémentaires
Suggérer des évaluations et des enquêtes supplémentaires à l’examinateur:
- Mesure de la pression artérielle: identifier les écarts significatifs entre les deux bras suggérant une dissection aortique.
- Examen cardiovasculaire: pour compléter l’évaluation du système vasculaire.
- Mesure de l’indice de pression cheville-brachiale (ABPI): pour évaluer davantage la perfusion des membres inférieurs.
- Examen neurologique des membres supérieurs et inférieurs: si des déficits neurologiques bruts ont été notés lors de l’examen vasculaire périphérique.
Examinateurs
M. Craig Nesbitt (MD, FRCS, MBChB Hons)
Consultant vasculaire et endovasculaire
M. Sandip Nandhra
Greffier en chirurgie vasculaire
Afficher les références
- James Heilman, MD. Adapté par des médecins geeks. Pâleur périphérique. Licence : CC BY-SA.
- James Heilman, MD. Adapté par des médecins geeks. Cyanose. Licence : CC BY-SA.
- James Heilman, MD. Adapté par des médecins geeks. Coloration du goudron. Licence : CC BY-SA.
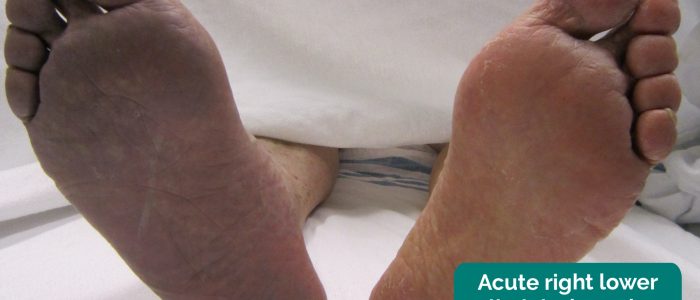
- James Heilman, MD. Adapté par des médecins geeks. Ischémie aiguë des membres. Licence : CC BY-SA.
- Milorad Dimić MD Adapté par des médecins geeks. Ulcère veineux. Licence : CC BY 3.0.
- Jonathan Moore. Adapté par des médecins geeks. Ulcère artériel. Licence : CC BY 3.0.
- James Heilman, MD. Adapté par des médecins geeks. Gangrène. Licence : CC BY-SA.
- Drgnu23. Adapté par des médecins geeks. Orteil amputé. Licence : CC BY-SA.
- Min.Neel. Xanthome. Adapté par des médecins geeks. Licence : CC BY-SA.