interkostális idegblokk – tereptárgyak és Idegstimulátor technika
Anthony M.-H. Ho, Robbert Buck, Malikah Latmore, Matthew Levine és Manoj K. Karmakar
bevezetés
az interkostális idegek (ICNs) beidegzik a mellkas és a hasfal bőrének és izomzatának fő részeit. Ezen idegek blokkját Braun először 1907-ben írta le a Die Lokalanastesie tankönyvben. Az 1940-es években a klinikusok észrevették, hogy az interkostális idegblokkok (Icnb-k) csökkenthetik a pulmonalis szövődményeket és az opioid igényeket a felső hasi műtét után. 1981-ben folyamatos ICNB-t vezettek be az ismételt többszörös injekciókkal kapcsolatos problémák leküzdésére. Ma az ICNB-t számos akut és krónikus fájdalom esetén alkalmazzák, amelyek a mellkas és a has felső részét érintik, beleértve a mell-és mellkasfal műtétet. Az ultrahangos útmutatás bevezetése a regionális érzéstelenítés gyakorlatába tovább megkönnyíti annak gyakorlását. Az interkostális blokk hátrányai azonban magukban foglalják a műszaki szakértelem követelményét, a pneumothorax kockázatait, valamint a helyi érzéstelenítő toxicitást többszintű blokáddal.
javallatok
az ICNB kiváló fájdalomcsillapítást biztosít bordatörésekben szenvedő betegeknél, valamint mellkasi és felső hasi műtét utáni műtét utáni fájdalom esetén, mint például thoracotomia, thoracostomia, mastectomia, gastrostomia és cholecystectomia. A légzési paraméterek általában lenyűgöző javulást mutatnak a fájdalom enyhítésében. A műtéti bemetszés szintje alatt lévő két dermatóma blokádja szükséges. Az ICNB nem blokkolja a zsigeri hasi fájdalmat, amelyhez celiakia plexus blokk szükséges. A neurolitikus ICNB-t krónikus fájdalom kezelésére használják, mint például a postmastectomia fájdalom (T2) és a postthoracotomia fájdalom.
ellenjavallatok
- véralvadási rendellenességek, bár ez nem abszolút ellenjavallat
- helyi fertőzés, szakértelem hiánya és újraélesztő berendezés
funkcionális anatómia
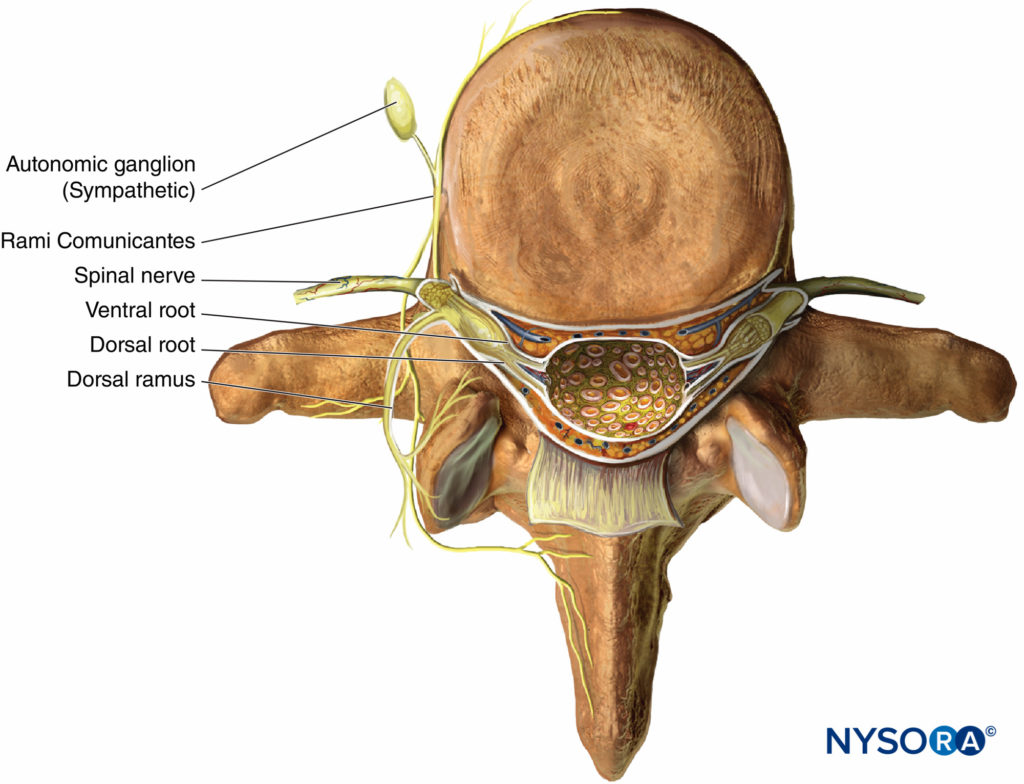
mivel a T1-T12 mellkasi idegek a megfelelő intervertebrális foraminájukból származnak, a következő rami-ra oszlanak (ábra 1):
- a páros szürke és fehér elülső Rami communantes, amelyek előre haladnak a szimpatikus ganglionhoz és lánchoz.
- a hátsó bőr ramus, amely ellátja a bőrt és az izmokat a paravertebrális régióban.
- a ventrális ramus (ICN, a fő hangsúly ebben a fejezetben).
a T1 és a T2 idegrostokat juttat a felső végtagokba és a mellkas felső részébe, a T3-tól T6-ig táplálja a mellkas alsó részét, a T7-től T11-ig táplálja a mellkas alsó részét és a hasat, a T12 pedig beidegzi a hasfalat és a gluteális régió elülső részének bőrét (2.ábra).

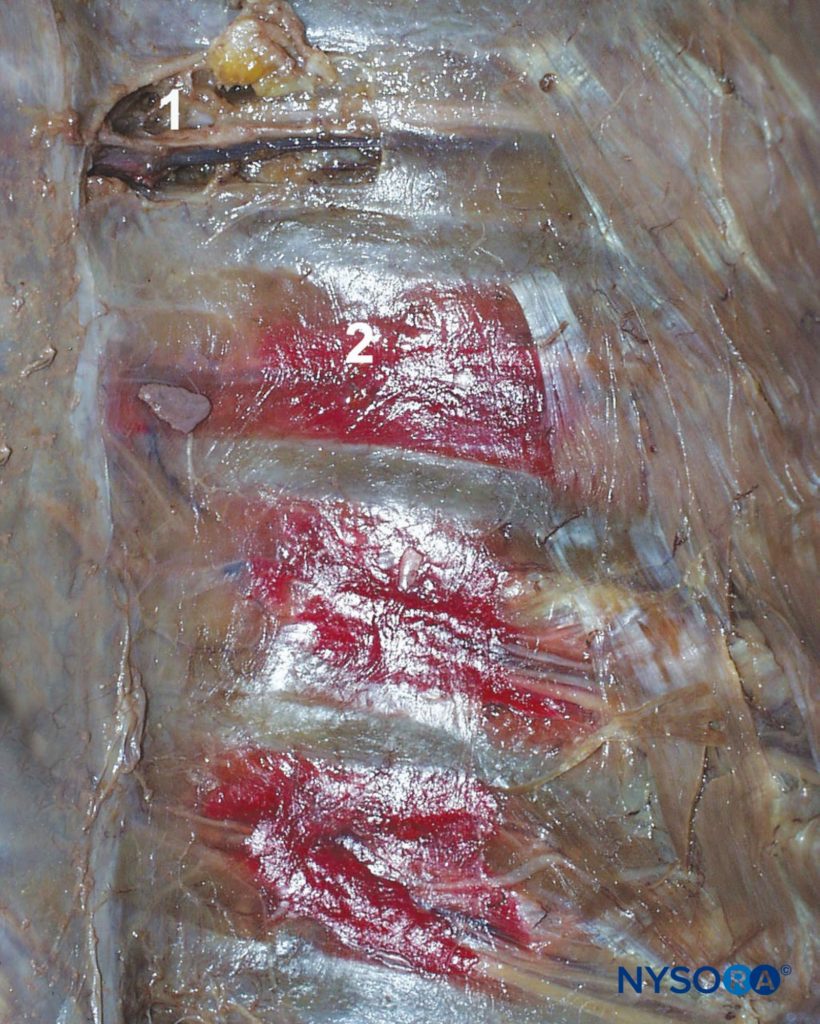
mind az érzékszervi, mind a motoros szálakat hordozva az ICN átszúrja a hátsó interkostális membránt körülbelül 3 cm-re (felnőtteknél) az intervertebrális foramentől távol, hogy belépjen a subcostalis ligetbe, ahol nagyrészt továbbra is párhuzamosan fut a bordával, bár az ágak gyakran megtalálhatók bárhol a szomszédos bordák között. A mellkason belüli pályája a parietális pleura és a legbelső interkostális (intercostalis intimus) izmok, valamint a külső és belső interkostális izmok között helyezkedik el (3.és 4. ábra). Közvetlenül a midaxilláris vonal előtt adja le az oldalsó bőrágat. Ahogy az ICN közeledik a középvonalhoz, elülső irányba fordul, és átszúrja a fedő izmokat és a bőrt, hogy az elülső bőrágként végződjön.
azonban sok anatómiai variáció létezik. Az első mellkasi idegnek (T1) nincs elülső bőrága, általában nincs oldalsó bőrága, és rostjainak többsége elhagyja az interkostális teret azáltal, hogy átlépi az első borda nyakát, hogy csatlakozzon a C8-ból származókhoz, míg egy kisebb köteg valódi interkostális pályán folytatódik az interkostális tér izmainak ellátására. A T2 és T3 egyes rostjai az intercostobrachia ideget idézik elő, amely a hónaljat és a felkar mediális aspektusának bőrét a könyökig disztálisan beidegzi. Ezenkívül a T12 ventrális ramusa hasonló a többi ICN-hez, de szubkosztális idegnek nevezik, mert nem helyezkedik el két borda között.

laterális Bőrág
a T2-től T11-ig terjedő laterális bőrágak ferdén átszúrják a belső és külső bordaközi izmokat, mielőtt az elülső és hátsó ágba osztódnának (lásd 4.ábra). Ezek az ágak biztosítják az oldalsó törzs izmait és bőrét. A T7–T11 elülső ágai beidegzik a bőrt egészen a rectus abdominis oldalsó széléig. A T7–T11 hátsó ágai ellátják a latissimus dorsi feletti bőrt. A T12 oldalsó bőrága nem oszlik meg. A T12 ventrális ramusának nagy része csatlakozik az L1-hez, hogy kialakítsa az iliohypogastric, ilioinguinalis és genitofemoralis idegeket; a többi átszúrja a keresztirányú hasizmot (TAM), hogy a Tam és a belső ferde izom között utazzon.
elülső Bőrág
a T2-től T6-ig terjedő elülső bőrágak átszúrják a külső intercostalis és pectoralis főizmokat, hogy belépjenek a szegycsont oldalsó határához közeli felszíni fasciába, hogy ellátják a mellkas elülső részének bőrét a középvonal közelében és kissé azon túl (lásd 4.ábra). Kisebb ágak (T1-T6) léteznek az interkostális izmok és a parietális mellhártya ellátására, és ezek az ágak áthaladhatnak a szomszédos interkostális terekbe. A T7-től T12-ig terjedő elülső bőrágak átszúrják a hátsó rectus hüvelyt, hogy motoros idegeket szállítsanak a rectus izomba, szenzoros rostokat pedig az elülső hasfal bőrébe. A T7-től a T12-ig terjedő egyes végső ágak elöl folytatódnak, és az L1-vel együtt beidegzik a hasfal parietális peritoneumát. Elülső pályájuk folytatódik és felületessé válik a linea alba közelében, hogy a bőr beidegzését biztosítsa a has középvonalában és néhány centiméterrel azon túl. További információkért lásd: funkcionális regionális érzéstelenítés anatómiája.
az anesztézia blokkolásának és eloszlásának mechanizmusa
az ICNB blokkolja az ICNs ipsilaterális szenzoros és motoros rostjait. A szubkosztális horonyba injektált helyi érzéstelenítő oldat mind disztálisan, mind proximálisan terjed; az injekció egy része beléphet paravertebrális tér is. (lásd 3. ábra).
technika
intravénás szereléket kell létrehozni, és az újraélesztéshez szükséges gyógyszereknek könnyen hozzáférhetőnek kell lenniük. A szedációt és a fájdalomcsillapítást mindig megfontoltan alkalmazzák. Az ICNB-t altatásban szenvedő betegen is el lehet végezni, bár spinális érzéstelenítésről számoltak be olyan betegeknél, amikor az ICNB-t általános érzéstelenítésben végezték, és aggodalomra ad okot, hogy a pneumothorax kockázata pozitív nyomás alatt fokozódhat szellőzés. A blokk után a beteget monitorozni kell a lehetséges szövődmények, különösen a késleltetett pneumothorax, a helyi érzéstelenítő toxicitás, a hematoma és a spinális érzéstelenítés előfordulása (ritka).
az ICN bárhol blokkolható a középtengely vonalához közel, ahol az oldalsó bőrág leválik. Gyermekeknél a blokkot általában a hátsó axilláris vonalon hajtják végre, vagy alternatívaként csak a paraspinalis izmok oldalán, a borda szögében. Felnőtteknél az ICNB leggyakoribb helye a borda szögében van (6-8 cm-re a spinos folyamatoktól; 5.ábra). A borda szögében a borda viszonylag felületes és könnyen tapintható, és a szubkostális horony a legszélesebb. Az ideg alacsonyabb, mint a hátsó interkostális artéria, amely alacsonyabb, mint az interkostális véna (6.ábra) (mnemonic: VAN). VAN körül zsírszövet és szendvics között a belső inter-costal és a belső bordaközi (intercostalis intimus) izmok. Az ideg gyakran három vagy négy különálló kötegként fut, zárt endoneurális hüvely nélkül, így könnyen hozzáférhető a blokádhoz. A borda szögéhez mediális interkostális idegek blokkolása nem ajánlott, mert az idegek mélyen fekszenek a hátsó interkostális membránhoz, nagyon kevés szövet van a parietális mellhártya között, és a fedő sacrospinalis izom megnehezíti a bordák tapintását. Másrészt az elülső axilláris vonaltól disztális blokk nehezebb, mert az ideg elhagyta a szubkostális hornyot, és visszatért az interkostális térbe, és a belső interkostális izom anyagában fekszik.
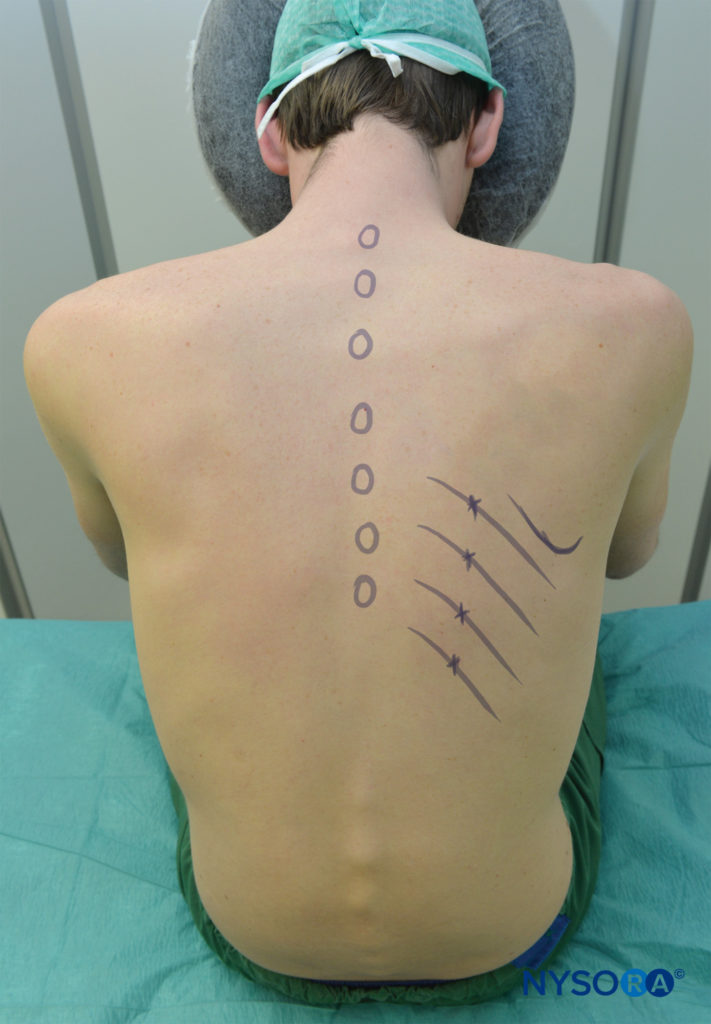
az ICNB elvégezhető a beteg hajlamos, ülő vagy oldalsó helyzetében (blokk oldalával felfelé). Hajlamos helyzetben párnát kell helyezni a beteg felső hasába, a karokat pedig le kell függeszteni az oldalukról. Az ülő betegnek kissé előre kell hajolnia egy párnát tartva, és támogatni kell. A karoknak előre kell lenniük. A kar mindkét helyzetben úgy helyezkedik el, hogy oldalirányban húzza a lapockákat, és megkönnyítse a hozzáférést a hátsó bordák T7 feletti szögeihez (lásd az 5.ábrát). Aszeptikus körülmények között a blokkhelyeket azonosítják.
NYSORA tippek
- a bordák a tizenkettedik bordától vagy a hetedik bordától (a lapocka alsó csúcsa) kezdve számíthatók.
- a blokkolandó bordák alsó széleit a sacrospinalis (paraspinous) izomcsoport oldalirányú határáig (általában az alsó bordák középvonalától 6-8 cm-re, a felső bordák középvonalától pedig 4-7 cm-re) jelölik, a bordák szögének megfelelően.
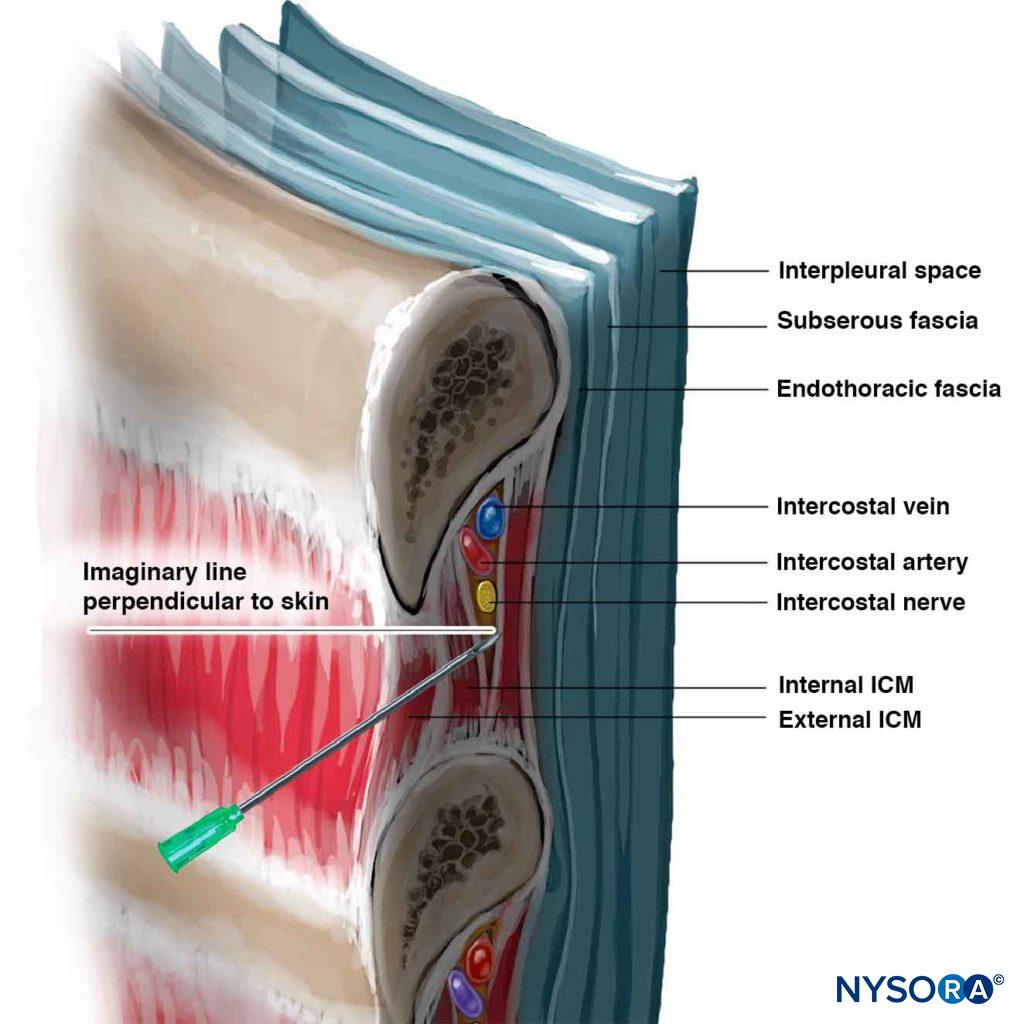
az elzáródandó bordák alsó határai tapintottak és megjelöltek (lásd 5.ábra). A tű belépési helyeit 1% -2% lidokainnal infiltráljuk. A belépési hely jól helyezkedik el, amikor egy tűt vezetünk be rajta 20 fokos cephalad (sagittalis sík; lásd a 6.ábrát) a borda alsó határa alatt, és eléri a subcostalis hornyot. A bőrt először körülbelül 1 cm – rel húzzák meg a tapintó kézzel, majd egy 4-5 cm-es, 22-24 – es (egylövéses injekcióhoz) tűt vezetnek be a kiválasztott belépési helyen 20 fokos cefalad szögben, a ferde fejjel szemben. A tű addig halad, amíg a legtöbb betegnél 1 cm-nél kisebb mélységben nem érintkezik a bordával. Kis mennyiségű helyi érzéstelenítőt lehet beadni a periosteum érzéstelenítéséhez. A tapintó kéz szilárdan tartja a tűt, és biztonságosan a beteg hátán nyugszik, az injektáló kéz óvatosan “járja” a tűt caudálisan, miközben a bőr hátrébb mozoghat a borda felett (7.ábra).

a tű most néhány mm-rel tovább halad, miközben megtartja a 20 fokos dőlésszöget cephalad (még a tű enyhe caudad-mutatási szöge is nagymértékben csökkenti a siker esélyét). A belső interkostális izom fasciájának finom “adása” vagy “popja” érezhető, különösen, ha rövid ferde tűt használnak. Mivel az átlagos távolság a borda hátsó oldalától a mellhártyáig átlagosan 8 mm, a tű előrehaladása néhány mm-nél jóval meghaladja a pneumothorax kockázatát. A paresztézia, bár nem aktívan keresett, alkalmanként a tű helyes elhelyezésének további megerősítéseként jelentkezik. Neurolitikus blokkok esetén radiológiai útmutatás javasolt. Ezen a ponton a vér negatív aspirációja esetén 3-5 mL helyi érzéstelenítőt injektálunk. Egyetlen ICNB esetében kívánatos legalább egy ICN cephalad és egy caudad blokkolása, mivel a szomszédos ICNs-ek bizonyos fokú átfedő beidegzése gyakori. Annak biztosítása érdekében, hogy a tű hegye az optimális helyen maradjon, a kéz és a mellkas mozgása nem befolyásolja, egyes klinikusok inkább a hosszabbító csövet kötik össze a tű és a fecskendő között, és asszisztenssel végzik az aspirációt és az injekciót.
a T1-T7 blokádja technikailag nagyobb kihívást jelent a lapockák és a rombusz izmok miatt. Ezért inkább mellkasi paravertebrális blokkot vagy epidurális blokkot hajtunk végre, ha magas mellkasi blokádra van szükség.
felszerelés
- tű: egyetlen lövés: 20 – 22-gauge 4-5 cm-es tű (felnőttek)
- katéter elhelyezése: 18 – 20-gauge Tuohy tű (felnőttek)
- fecskendő és tű a helyi infiltrációhoz
- fecskendő hosszabbító csővel
- sterilizáló és újraélesztő berendezések és gyógyszerek, drapériák, jelölő toll, párna, hordozható fluoroszkóp (neurolitikus blokkok számára)
Tudjon meg többet a perifériás idegblokkok berendezéséről.
helyi érzéstelenítő választása
az egylövésű ICNB helyi érzéstelenítőjének megválasztása 0,25% -0 bupivakaint tartalmaz.5%, lidokain 1% -2% epinefrinnel 1/200,000-1/400 000, ropivakain 0,5%. Három-5 mL helyi érzéstelenítőt injektálnak minden szinten egy többszörös injekciós ICNB alatt. A hatás időtartama általában 12 6 h. az epinefrin hozzáadása a bupivacainhoz vagy a ropivacainhoz nem hosszabbítja meg jelentősen a blokk időtartamát, de lassíthatja a szisztémás felszívódást és növelheti a maximálisan megengedett dózist egyetlen lövéssel 30% – kal. A maximális bupivacain adag 2 (sima oldat esetén) – 3 (epinefrinnel)mg/kg/injekció (összesen egyszerre) 7 és 7-10 mg/kg/nap. A lidokain maximális dózisa legfeljebb 5-7 (epinefrinnel) mg/kg / injekció7 és 20 mg/kg/nap. Az önkéntesek állítólag 30% – kal több ropivacaint tolerálhatnak, mint a bupivacain, mielőtt neurológiai tünetek alakulnának ki. A ropivakain maximális egyszeri injekciós dózisa 2,5 mg/kg és 4 mg/kg epinefrinnel, míg a maximális napi adag 9-12 mg/kg/24 h. az epinefrin adalékanyagként történő maximális egyszeri injekciója 4 mcg/kg. Az érrendszeri helyek elősegítik a gyorsabb helyi érzéstelenítést felszívódás, és a helyi érzéstelenítők vérszintje az ICNB után magasabb, mint a legtöbb más regionális érzéstelenítő eljárás esetén. Ezért tanácsos a beadott adagok és a maximális ajánlott adagok között biztonsági sávot hagyni, különösen kisgyermekek, idősek, legyengült betegek, valamint szív -, máj-vagy vesekárosodásban szenvedők esetében. Folyamatos infúzió esetén a betegek általában jobban tolerálják a plazma helyi érzéstelenítő szintjének fokozatos felhalmozódását, mint az akut emelkedés. Az egyik ajánlott adagolási rend 0,3 mL/kg telítő dózis, amelyet 0,1 mL/kg/h infúzió követ, vagy 0,25% bupivakain vagy 1% lidokain.
NYSORA tippek
- az ICNB legjobb tűbeillesztési helye a borda szöge, körülbelül 7 cm oldalirányban a középvonalhoz felnőtteknél.
- a szubkosztális horonyba való belépés ideális szöge körülbelül 20 fokos cefalad.
- az epidurális fájdalomcsillapítás a bilaterális Icnb-k jobb alternatívája lehet a bilaterális pneumothorax kockázata és a helyi érzéstelenítő toxicitás lehetősége miatt a nagy adag helyi érzéstelenítő szükséges.
- a T7 feletti ICNB nehéz lehet a lapockák miatt; alternatív technikát, például paravertebrális vagy epidurális blokkot kell mérlegelni.
szövődmények
a legfontosabb aggodalom a pneumothorax, amely körülbelül 1% – ban fordulhat elő. A feszültség pneumothorax és az ezt követő tubus thoracostomia szükségessége azonban ritka. Ha tünetmentes pneumothoraxot észlelnek, a legjobb kezelés a megfigyelés, a megnyugtatás és szükség esetén a kiegészítő oxigén. A hashártya és a hasi zsigerek a penetráció kockázatának vannak kitéve, ha az alsó ICNs blokkolódik. A helyi érzéstelenítő felszívódása az interkostális térből gyors; az artériás plazmakoncentráció 5-10 perc alatt, a vénás plazmakoncentráció pedig néhány perccel később tetőzik.
összefoglaló
az ICNB hasznos regionális érzéstelenítési technika; ami nagyon hatékony a mellkas és a felső has fájdalmának szabályozásában. Bár fennáll a pneumothorax és a helyi érzéstelenítő toxicitás kockázata, ezek megfelelő technikával és a maximálisan megengedett gyógyszerdózis figyelembevételével csökkenthetők. Az ICNB helyes használata magában foglalja annak előnyeinek és hátrányainak az alternatív technikákkal, például az epidurális és paravertebrális blokkokkal való kiegyensúlyozását. Szakértelemmel és megfelelő indikációkkal az interkostális idegblokk egyedülállóan megfelelő érzéstelenítési lehetőséget nyújthat olyan betegeknél, akiknél az általános vagy más regionális érzéstelenítés lehetőségei korlátozottak lehetnek.
- Str 6mskag ke, Kleiven S: folyamatos intercostalis és interpleuralis idegblokádok. Tech Reg Anesth Fájdalom Kezelése 1998;2:79-89.
- Karmakar MK, Ho AMH: többszörös bordatöréses betegek akut fájdalomkezelése. J Trauma 2003; 54: 612-615.
- Karmakar MK, Critchley LAH, Ho AMH, et al: a bupivakain folyamatos mellkasi paravertebrális infúziója a fájdalom kezelésére több törött bordával rendelkező betegeknél. Mellkas 2003;123:424-431.
- Kopacz DJ, Thompson GE: bordaközi blokkok mellkasi és hasi műtétekhez. Tech Reg Anesth Fájdalom Kezelése 1998;2: 25-29.
- Nunn JF, Slavin G: hátsó interkostális idegblokk a kolecisztektómia utáni fájdalomcsillapításhoz. Anatómiai alap és hatékonyság. Br J Anaesth 1980;52: 253-60.
- Barron DJ, Tolan MJ, Lea RE: A thoracotomia utáni folyamatos extra pleurális fájdalomcsillapítás randomizált, kontrollos vizsgálata: hatásosság és a helyi érzéstelenítő kiválasztása. Eur J Anaesthesiol 1999;16: 236-245.
- Lagan G, McLure HA: a helyi érzéstelenítő szerek áttekintése. Curr Anaesth Crit Care 2004;15: 247-254.
- Scott DB, Lee a, Fagan D, et al: a ropivakain akut toxicitása a bupivakainéhoz képest. Anesth Analg 1989;69: 563-569.
- Vandepitte C, Gautier P, Bellen P, Murata H, Salviz EA, Hadzic A. Ultrahang-vezérelt interkostális idegblokk alkalmazása egyedüli érzéstelenítő technikaként egy nagy kockázatú, Duchenne izomdisztrófiában szenvedő betegnél. Acta Anaesthesiol Belg. 2013;64(2):91-94.