Esame vascolare periferico-Guida OSCE
L’esame vascolare periferico appare frequentemente negli OSCE. Ti aspetterai di raccogliere i segni clinici rilevanti della malattia vascolare periferica (PVD) usando le tue abilità di esame. Questa guida OSCE per l’esame vascolare periferico fornisce un chiaro approccio passo-passo all’esame del sistema vascolare periferico, con una dimostrazione video inclusa.
Introduzione
Lavarsi le mani e indossare DPI, se del caso.
Presentati al paziente includendo il tuo nome e ruolo.
Confermare il nome e la data di nascita del paziente.
Spiegare brevemente cosa comporterà l’esame utilizzando un linguaggio adatto al paziente.
Ottenere il consenso a procedere con l’esame.
Esporre adeguatamente gli arti e l’addome del paziente per l’esame (offrire una coperta per consentire l’esposizione solo quando necessario).
Posizionare il paziente sul letto, con la testa del letto a 45°.
Chiedere al paziente se ha dolore prima di procedere con l’esame clinico.
Ispezione generale
Segni clinici
Ispezionare il paziente dall’estremità del letto mentre è a riposo, alla ricerca di segni clinici indicativi di patologia sottostante:
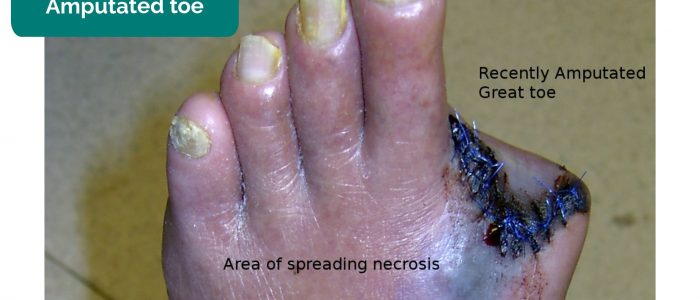
- Arti mancanti/cifre: può essere dovuto ad amputazione secondaria a ischemia critica.
- Cicatrici: può indicare precedenti procedure chirurgiche (ad es. intervento di bypass) o ulcere guarite.
Oggetti e attrezzature
Cerca oggetti o attrezzature sul paziente o intorno a esso che possano fornire informazioni utili sulla sua storia clinica e sullo stato clinico attuale:
- Attrezzature mediche: notare eventuali medicazioni e protesi degli arti.
- Ausili per la mobilità: elementi come sedie a rotelle e ausili per la deambulazione forniscono un’indicazione dello stato attuale di mobilità del paziente.
- Segni vitali: i grafici su cui sono registrati i segni vitali forniranno un’indicazione dello stato clinico attuale del paziente e di come i loro parametri fisiologici sono cambiati nel tempo.
- Prescrizioni: le tabelle di prescrizione o le prescrizioni personali possono fornire informazioni utili sui farmaci recenti del paziente.
-
 ispezione Generale
ispezione Generale
arti Superiori
Ispezione
controllare e confrontare gli arti superiori:
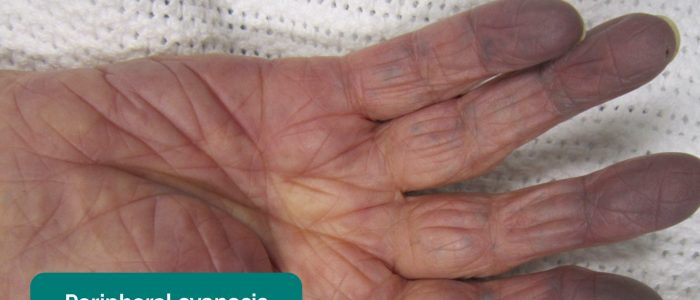
- cianosi Periferica: colore bluastro della pelle associato con bassa SpO2 nei tessuti colpiti (ad esempio, possono essere presenti nelle periferie in PVD, a causa della scarsa perfusione).
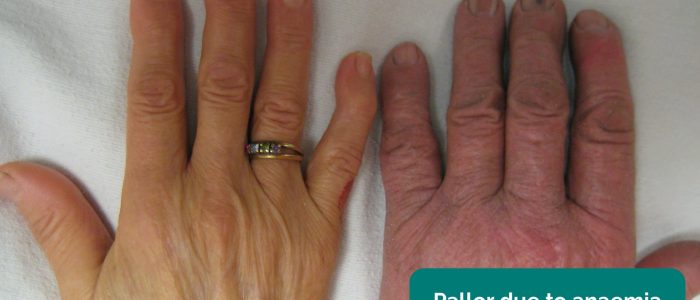
- Pallore periferico: un colore pallido della pelle che può suggerire una scarsa perfusione (ad es. PVD).
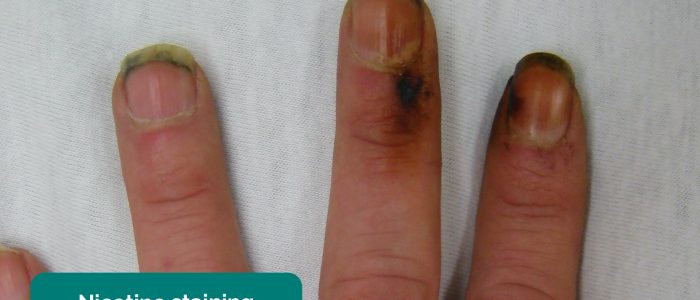
- Colorazione del catrame: causata dal fumo, un fattore di rischio significativo per le malattie cardiovascolari (ad es. PVD, malattia coronarica, ipertensione).
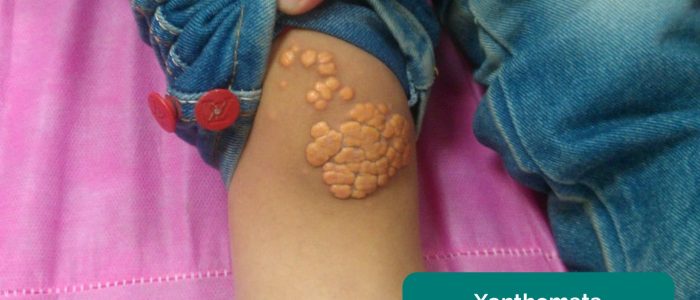
- Xanthomata: ha sollevato depositi ricchi di colesterolo giallo che sono spesso noti sul palmo, sui tendini del polso e sul gomito. Gli xantomati sono associati a iperlipidemia (ipercolesterolemia tipicamente familiare), un altro importante fattore di rischio per le malattie cardiovascolari.
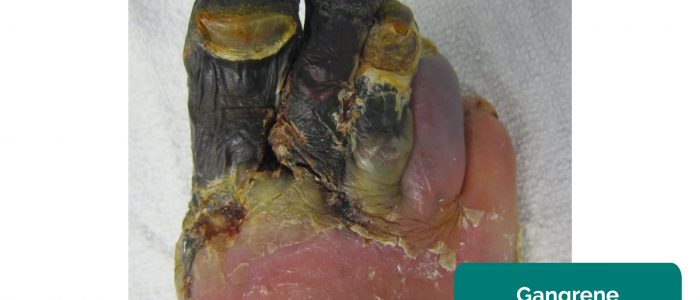
- Cancrena: necrosi tissutale secondaria a perfusione inadeguata. Gli aspetti tipici includono un cambiamento nel colore della pelle (ad esempio rosso, nero) e la rottura del tessuto associato.
-
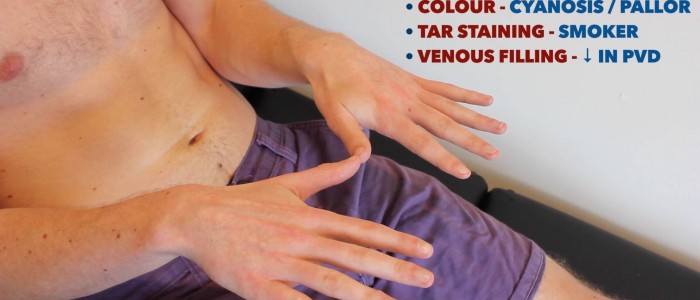 Ispezionare la parte superiore degli arti
Ispezionare la parte superiore degli arti
Temperatura e tempo di riempimento capillare (CRT)
Temperatura
Posizionare l’aspetto dorsale della mano sugli arti superiori del paziente per valutare la temperatura:
- Negli individui sani, gli arti superiori dovrebbero essere simmetricamente caldi, suggerendo un’adeguata perfusione.
- Un arto fresco e pallido è indicativo di scarsa perfusione arteriosa.
Tempo di ricarica capillare (CRT)
Misurare il tempo di ricarica capillare (CRT) nelle mani è un modo utile per valutare la perfusione periferica:
- Applicare cinque secondi di pressione sulla falange distale di una delle dita di un paziente e quindi rilasciare.
- In individui sani, il pallore iniziale dell’area compressa dovrebbe tornare al suo colore normale in meno di due secondi.
- Un CRT maggiore di due secondi suggerisce una scarsa perfusione periferica.
- Prima di valutare la CRT, controllare che il paziente non abbia dolore alle dita.
-
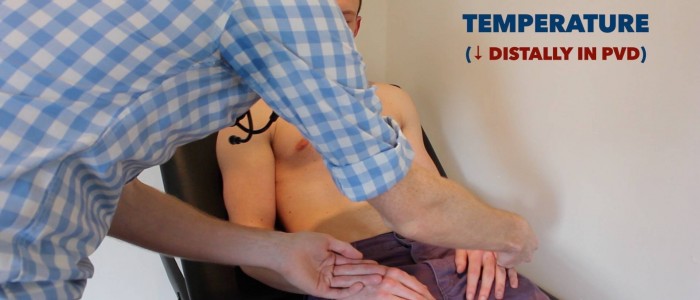 Valutare e confrontare arto superiore temperatura
Valutare e confrontare arto superiore temperatura
Impulsi
polso Radiale
Palpare il paziente polso radiale, che si trova presso la radiale lato del polso, con la punta delle dita indice e medio allineati longitudinalmente nel corso dell’arteria.
Una volta individuato l’impulso radiale, valutare la frequenza e il ritmo, palpando per almeno 5 cicli cardiaci.
Ritardo radio-radiale
Ritardo radio-radiale descrive una perdita di sincronicità tra l’impulso radiale su ciascun braccio.
Per valutare il ritardo radio-radiale:
- Palpare entrambi gli impulsi radiali contemporaneamente.
- In individui sani, gli impulsi dovrebbero verificarsi allo stesso tempo.
- Se gli impulsi radiali non sono sincronizzati, questo sarebbe descritto come ritardo radio-radiale.
Le cause del ritardo radio-radiale includono:
- Stenosi dell’arteria succlavia (ad esempio compressione da una costola cervicale)
- Dissezione aortica
Impulso brachiale
Palpare l’impulso brachiale in ciascun braccio, valutando volume e carattere:
- Sostenere l’avambraccio destro del paziente con la mano sinistra.
- Posizionare il paziente in modo che il braccio sia rapito, il gomito sia parzialmente flesso e l’avambraccio ruotato esternamente.
- Con la mano destra, palpare mediale al tendine bicipite brachiale e laterale all’epicondilo mediale dell’omero.
- È necessaria una palpazione più profonda (rispetto alla palpazione dell’impulso radiale) a causa della posizione dell’arteria brachiale.
-
 Palpare il polso radiale
Palpare il polso radiale
pressione Sanguigna (BP)
Misurare la pressione arteriosa del paziente in entrambi i bracci (vedi la nostra pressione sanguigna guida per ulteriori dettagli).
- L’ampia pressione del polso (più di 100 mmHg di differenza tra la pressione arteriosa sistolica e diastolica) può essere associata al rigurgito aortico e alla dissezione aortica.
- Una differenza di BP superiore a 20 mmHg tra le braccia è anormale ed è associata alla dissezione aortica.
In una stazione PVE OSCE è improbabile che Lei effettui un’accurata valutazione della pressione arteriosa a causa di limiti di tempo, tuttavia deve dimostrare di essere consapevole di ciò che ciò comporterebbe.
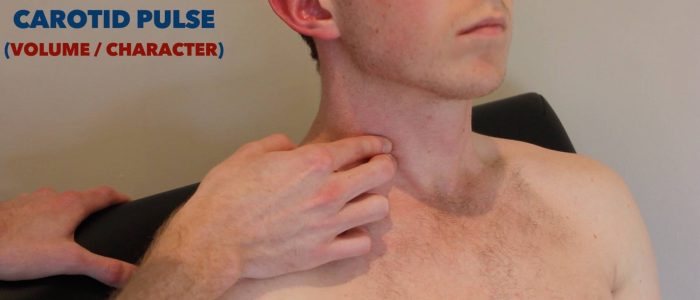
Impulso carotideo
L’impulso carotideo può essere localizzato tra la laringe e il bordo anteriore del muscolo sternocleidomastoideo.
Auscultare l’arteria carotide
Prima di palpare l’arteria carotide, è necessario auscultare la nave per escludere la presenza di un bruit. La presenza di un bruit suggerisce una stenosi carotidea sottostante, rendendo la palpazione del vaso potenzialmente pericolosa a causa del rischio di dislocazione di una placca carotidea e causare un ictus ischemico.
Posizionare il diaframma dello stetoscopio tra la laringe e il bordo anteriore del muscolo sternocleidomastoideo sopra il polso carotideo e chiedere al paziente di fare un respiro profondo e poi tenerlo mentre si ascolta.
Tenere presente che a questo punto dell’esame, la presenza di un “bruit carotideo” può, infatti, essere un soffio cardiaco radiante (ad esempio stenosi aortica).
Palpare l’impulso carotideo
Se non sono stati identificati bruits, procedere alla palpazione dell’impulso carotideo:
1. Assicurarsi che il paziente sia posizionato in modo sicuro sul letto, in quanto vi è il rischio di indurre bradicardia riflessa durante la palpazione dell’arteria carotide (potenzialmente causando un episodio sincopale).
2. Posizionare delicatamente le dita tra la laringe e il bordo anteriore del muscolo sternocleidomastoideo per individuare l’impulso carotideo.
3. Valutare il carattere (ad esempio lento aumento, debole) e il volume dell’impulso.
-
 Auscultare le arterie carotidi
Auscultare le arterie carotidi
Addome
Assicurarsi che ci sia un’adeguata esposizione per addominali esame: se il paziente indossa shorts, la cintura deve essere posizionato in modo da essere a livello della sinfisi pubica.
Ispezione
Ispezionare l’addome alla ricerca di eventuali pulsazioni evidenti. L’aorta addominale può essere localizzata nella linea mediana dell’epigastrio.
Palpazione
Palpare l’aorta
1. Usando entrambe le mani eseguire la palpazione profonda appena superiore all’ombelico nella linea mediana.
2. Nota il movimento delle dita:
- In individui sani, le tue mani dovrebbero iniziare a muoversi superiormente con ogni pulsazione dell’aorta.
- Se le mani si muovono verso l’esterno, suggerisce la presenza di una massa expansile (ad esempio aneurisma dell’aorta addominale).
Questo è un test clinico grezzo e ulteriori indagini sarebbero necessarie prima di una diagnosi di un aneurisma aortico addominale è stato fatto.
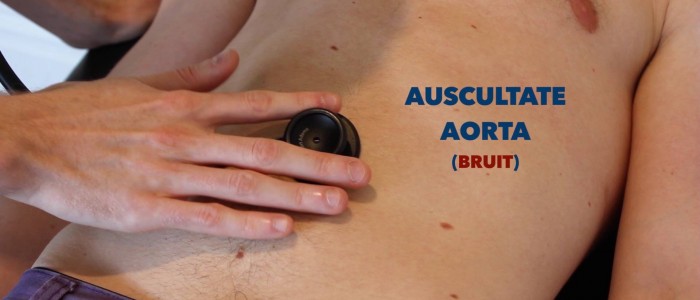
Auscultazione
Auscultare l’aorta e le arterie renali
Auscultare sull’aorta e arterie renali per identificare vascolare rumore suggestivi di flusso turbolento:
- Aortica rumore: auscultare 1-2 cm superiore per l’ombelico, un bruit qui può essere associato con un aneurisma dell’aorta addominale.
- Bruits renali: auscultato 1-2 cm superiore all’ombelico e leggermente laterale alla linea mediana su ciascun lato. Un bruit in questa posizione può essere associato a stenosi dell’arteria renale.
-
 Palpare l’aorta addominale
Palpare l’aorta addominale
Arti inferiori
Ispezione
controllare e confrontare arti inferiori:
- cianosi Periferica: scolorimento bluastro della pelle associato a bassa SpO2 nei tessuti interessati (ad esempio può essere presente nelle periferie in PVD a causa di scarsa perfusione).
- Pallore periferico: un colore pallido della pelle che può suggerire una scarsa perfusione.
- Rubour ischemico: una decolorazione rosso scuro della gamba che si sviluppa tipicamente quando l’arto è dipendente. Il rubour ischemico si presenta dovuto la perdita di tono capillare associata con PVD.
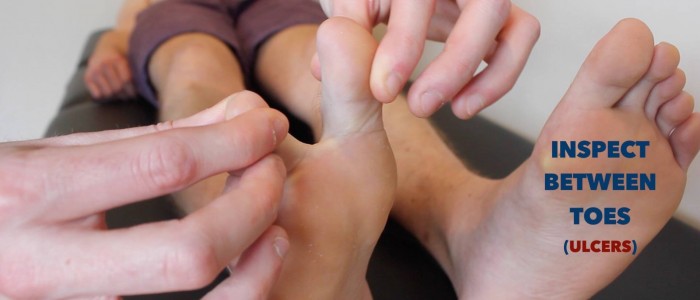
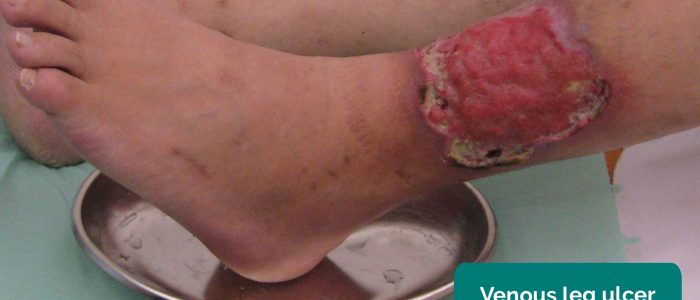
- Ulcere venose: ulcere tipicamente grandi e poco profonde con bordi irregolari che sono solo leggermente dolorose. Queste ulcere si sviluppano più comunemente sull’aspetto mediale della caviglia.
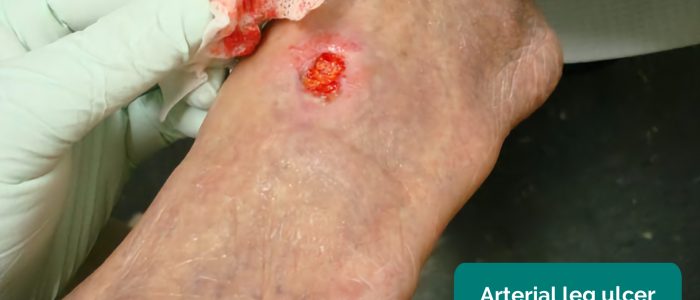
- Ulcere arteriose: tipicamente piccole, ben definite, ulcere profonde che sono molto dolorose. Queste ulcere si sviluppano più comunemente nelle regioni più periferiche di un arto (ad esempio le estremità delle cifre).
- Cancrena: necrosi tissutale secondaria a perfusione inadeguata. Gli aspetti tipici includono un cambiamento nel colore della pelle (ad esempio rosso, nero) e la rottura del tessuto associato.
- Arti mancanti, dita dei piedi, dita delle mani: a causa di amputazione secondaria a ischemia critica.
- Cicatrici: può indicare precedenti procedure chirurgiche (ad es. intervento di bypass) o ulcere guarite.
- Perdita di capelli: associata a PVD a causa di compromissione cronica della perfusione tissutale.
- Deperimento muscolare: associato a malattia vascolare periferica cronica.
- Xanthomata: ha sollevato depositi ricchi di colesterolo giallo che possono essere presenti sopra il ginocchio o la caviglia. Gli xantomati sono associati a iperlipidemia (ipercolesterolemia tipicamente familiare), un altro importante fattore di rischio per le malattie cardiovascolari.
- Paralisi: l’ischemia critica degli arti può causare debolezza e paralisi di un arto. Per eseguire una rapida valutazione del motore lordo, chiedere al paziente di muovere le dita dei piedi.
-
 Ispezionare le gambe
Ispezionare le gambe
Temperatura e tempo di riempimento capillare (CRT)
Temperatura
Posizionare la faccia dorsale della mano sul paziente arti inferiori per valutare e confronta la temperatura:
- Negli individui sani, gli arti inferiori dovrebbero essere simmetricamente caldi, suggerendo un’adeguata perfusione.
- Un arto fresco e pallido è indicativo di scarsa perfusione arteriosa.
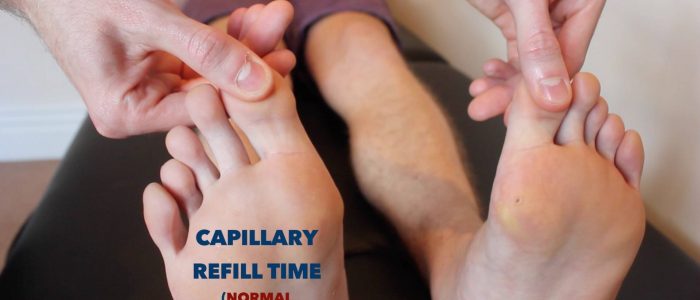
Tempo di ricarica capillare (CRT)
Misurare il tempo di ricarica capillare (CRT) negli arti inferiori è un utile strumento di screening per valutare rapidamente la perfusione periferica:
- Applicare cinque secondi di pressione sulla falange distale di una delle dita del paziente e quindi rilasciare.
- In individui sani, il pallore iniziale dell’area compressa dovrebbe tornare al suo colore normale in meno di due secondi.
- Un CRT maggiore di due secondi suggerisce una scarsa perfusione periferica.
- Prima di valutare la CRT, controllare che il paziente non abbia attualmente dolore alle dita dei piedi.
-
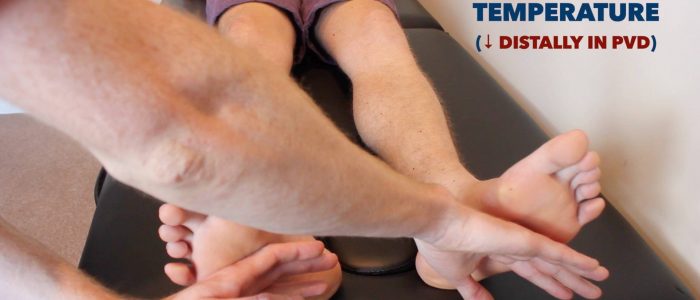 Valutare e confrontare l’arto inferiore di temperatura
Valutare e confrontare l’arto inferiore di temperatura
Impulsi
Quando si valutano gli impulsi degli arti inferiori, lavoro da prossimale a distale – questo consente di valutare e confrontare l’afflusso arterioso in ogni gamba. Se gli impulsi non sono palpabili, un doppler può essere utilizzato per valutare il flusso sanguigno attraverso una nave.
Impulso femorale
Palpare l’impulso femorale:
- L’impulso femorale può essere palpato nel punto medio-inguinale, che si trova a metà strada tra la colonna superioraca anteriore superiore e la sinfisi pubica.
- Controllare che l’impulso sia presente e valutare il volume dell’impulso.
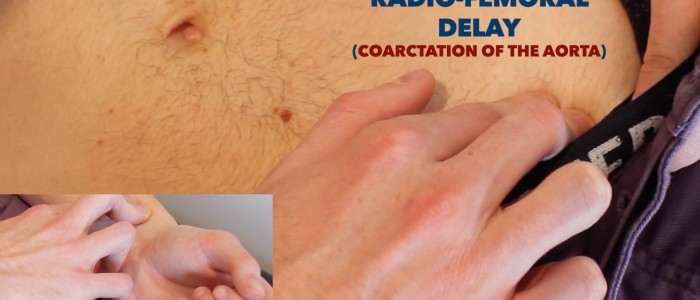
Valutare il ritardo radio-femorale:
- Palpare simultaneamente l’impulso femorale e l’impulso radiale.
- In individui sani, gli impulsi dovrebbero verificarsi allo stesso tempo.
- Se gli impulsi non sono sincronizzati, questo indica un ritardo radio-femorale.
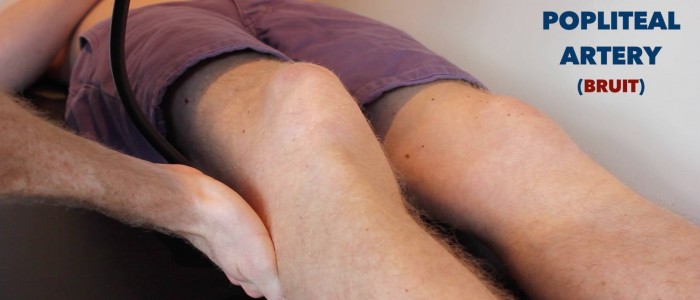
Auscultare sopra l’impulso femorale per schermare per bruits:
- I bruits in questa regione suggeriscono una stenosi femorale o stenosisaca.
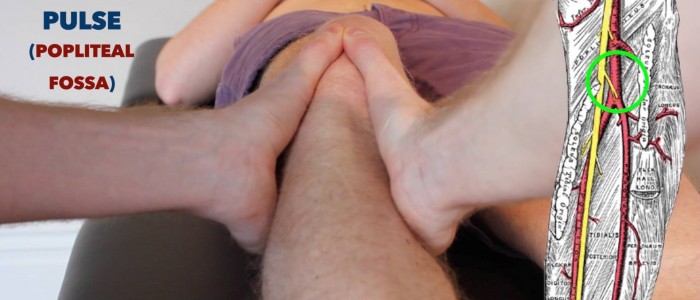
Impulso popliteo
Palpare l’impulso popliteo:
- L’impulso popliteo può essere palpato nella regione inferiore della fossa poplitea.
- Con il paziente incline, chiedere loro di rilassare le gambe e posizionare i pollici sulla tuberosità tibiale.
- Flettere passivamente il ginocchio del paziente a 30º mentre si arricciano le dita nella fossa poplitea. Questo dovrebbe permetterti di sentire il polso, mentre comprimi l’arteria poplitea contro la tibia.
- Questo impulso è spesso difficile da palpare, quindi non fingere di poterlo sentire se non puoi. L’arteria poplitea è una delle strutture più profonde all’interno della fossa, quindi l’esaminatore capirà se non sei in grado di localizzare l’arteria.
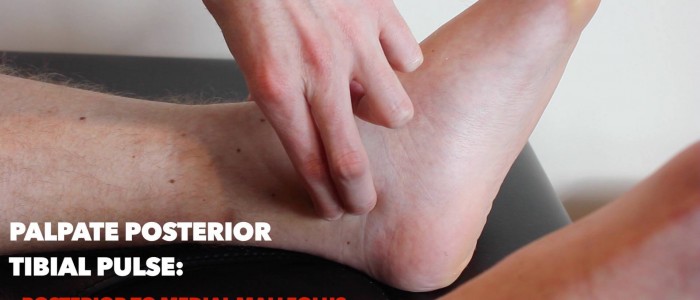
Impulso tibiale posteriore
Palpare l’impulso tibiale posteriore:
- L’impulso tibiale posteriore può essere posizionato posteriormente al malleolo mediale della tibia.
- Palpare l’impulso per confermare la sua presenza e quindi confrontare la forza dell’impulso tra i piedi.
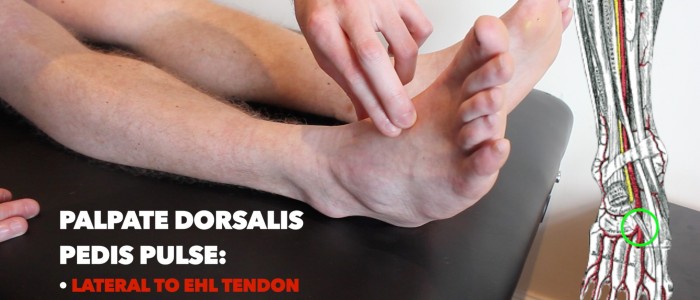
Dorsalis pedis pulse
Palpare il dorsalis pedis pulse:
- L’impulso dorsalis pedis può essere posizionato sopra il dorso del piede, laterale all’estensore del tendine hallucis longus, sopra la seconda e la terza ossa cuneiformi.
- Palpare l’impulso per confermare la sua presenza e quindi confrontare la forza dell’impulso tra i piedi.
-
 Palpare il polso femorale
Palpare il polso femorale
Sensazione
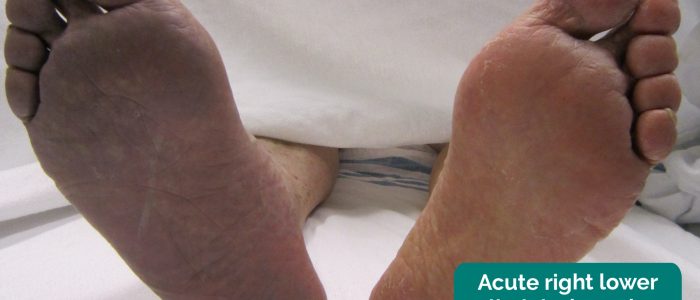
Lentamente progressiva neuropatia periferica è comune nei pazienti con significativa malattia vascolare periferica. Ciò si traduce in una distribuzione guanto e calza di perdita sensoriale. L’ischemia acuta dell’arto critico causa una rapida paratesia nell’arto interessato.
Valutazione della sensazione periferica lorda
Eseguire una valutazione lorda della sensazione periferica:
1. Chiedere al paziente di chiudere gli occhi mentre si tocca lo sterno con un filo di cotone idrofilo per fornire un esempio di sensazione di tocco leggero.
2. Chiedi al paziente di dire “sì” quando sentono la sensazione.
3. Usando il filo di cotone idrofilo, inizia a valutare la sensazione di tocco leggero spostandosi da distale a prossimale, confrontando ciascun lato mentre vai chiedendo al paziente se si sente lo stesso:
- Se la sensazione è intatta distalmente, non è necessaria alcuna ulteriore valutazione.
- Se c’è un deficit sensoriale, continuare a muoversi prossimalmente fino a quando il paziente non è in grado di sentire il cotone idrofilo e notare il livello a cui ciò si verifica.
-
 Valutare tocco leggero sensazione distalmente
Valutare tocco leggero sensazione distalmente
Buerger test
di Buerger test è utilizzato per valutare l’adeguatezza del rifornimento arterioso alla gamba.
Per eseguire il test di Buerger:
1. Con il paziente posizionato supino, stare sul fondo del letto e sollevare entrambi i piedi del paziente a 45º per 1-2 minuti.
2. Osservare il colore degli arti:
- Lo sviluppo del pallore indica che la pressione arteriosa periferica non è in grado di superare gli effetti della gravità, con conseguente perdita di perfusione degli arti. Se un arto sviluppa pallore, nota a quale angolo si verifica (ad esempio 25º), questo è noto come angolo di Buerger.
- In un individuo sano, l’intera gamba dovrebbe rimanere rosa, anche con un angolo di 90º.
- Un angolo di Buerger inferiore a 20º indica una grave ischemia degli arti.
3. Siediti il paziente e chiedi loro di appendere le gambe sul lato del letto:
- La gravità dovrebbe ora aiutare la riperfusione della gamba, con conseguente ritorno del colore all’arto del paziente.
- La gamba assume inizialmente un colore bluastro a causa del passaggio di sangue deossigenato attraverso il tessuto ischemico. Quindi la gamba diventerà rossa a causa di iperemia reattiva secondaria alla dilatazione arteriolare post-ipossica (guidata da prodotti di scarto metabolici anaerobici).
Per completare l’esame Explain
Spiegare al paziente che l’esame è terminato.
Ringrazia il paziente per il loro tempo.
Smaltire i DPI in modo appropriato e lavarsi le mani.
Riassumi i tuoi risultati.
Esempio sommario
“Oggi ho esaminato il signor Smith, un uomo di 64 anni. All’ispezione generale, il paziente appariva a suo agio a riposo e non c’erano oggetti o attrezzature mediche intorno al letto di pertinenza.”
” Gli arti superiori non presentavano stigmate di malattia vascolare periferica ed erano simmetricamente caldi, con un normale tempo di ricarica capillare.”
” L’impulso era regolare e non c’era alcun ritardo radio-radiale. All’auscultazione delle arterie carotidi, non c’era evidenza di bruti carotidei e alla palpazione, l’impulso carotideo aveva volume e carattere normali.”
” L’esame addominale era insignificante.”
“Gli arti inferiori non presentavano stigmate di malattia vascolare periferica ed erano simmetricamente caldi, con un normale tempo di ricarica capillare. Gli impulsi erano normali in entrambi gli arti inferiori e non sono stati rilevati deficit neurologici grossolani.”
” Il test di Buerger era negativo.”
” In sintesi, questi risultati sono coerenti con un normale esame vascolare periferico.”
” Per completezza, vorrei eseguire le seguenti ulteriori valutazioni e indagini.”
Ulteriori valutazioni e indagini
Suggeriscono ulteriori valutazioni e indagini all’esaminatore:
- Misurazione della pressione sanguigna: identificare discrepanze significative tra i due bracci indicative di dissezione aortica.
- Esame cardiovascolare: per completare la valutazione del sistema vascolare.
- Misurazione dell’indice di pressione caviglia-brachiale (ABPI): per valutare ulteriormente la perfusione degli arti inferiori.
- Esame neurologico degli arti superiori e inferiori: se durante l’esame vascolare periferico sono stati rilevati gravi deficit neurologici.
Revisori
Craig Nesbitt (MD, FRCS, MBChB Hons)
Consulente vascolare ed endovascolare
Sandip Nandhra
Registrar di chirurgia vascolare
Mostra riferimenti
- James Heilman, MD. Adattato da medici Geek. Pallore periferico. Licenza: CC BY-SA.
- James Heilman, MD. Adattato da medici Geek. Cianosi. Licenza: CC BY-SA.
- James Heilman, MD. Adattato da medici Geek. Colorazione di catrame. Licenza: CC BY-SA.
- James Heilman, MD. Adattato da medici Geek. Ischemia acuta degli arti. Licenza: CC BY-SA.
- Milorad Dimić MD Adattato da medici Geek. Ulcera venosa. Licenza: CC BY 3.0.
- Jonathan Moore. Adattato da medici Geek. Ulcera arteriosa. Licenza: CC BY 3.0.
- James Heilman, MD. Adattato da medici Geek. Cancrena. Licenza: CC BY-SA.
- Drgnu23. Adattato da medici Geek. Dito amputato. Licenza: CC BY-SA.
- Min.neel. Xantoma. Adattato da medici Geek. Licenza: CC BY-SA.