La sensibilità, la Specificità e l’Affidabilità del RIPASA Punteggio per la Diagnosi di Appendicite Acuta in Relazione al Alvarado Punteggio | Cirugía Española (English Edition)
Introduzione
appendicite Acuta (AA) è associato con il 10% di morbilità e 0.24%-4.0% di mortalità rates1 ed è la diagnosi più frequente in tutto il mondo per i chirurghi di emergenza, che rappresentano fino al 20% di tutte le operazioni chirurgiche.2 Si verifica più frequentemente tra la seconda e la quarta decade di vita, con una diagnosi tempestiva che è difficile e prevalentemente basata sui sintomi.3
La percentuale di appendicectomia negativa (10% -15%) non è cambiata con l’introduzione di ultrasuoni e tomografia computerizzata, mentre la percentuale di diagnosi errata nei pazienti sottoposti a appendicectomia laparoscopica è significativamente superiore rispetto all’appendicectomia aperta. Un miliardo di dollari vengono spesi ogni anno per appendicectomie negative,4,5 così alti tassi di appendicectomie negative non sono più accettabili. Al fine di evitare diagnosi ritardate, ridurre il margine di errore e identificare i pazienti che richiedono un intervento chirurgico d’urgenza o pazienti senza AA, l’applicazione di una scala di punteggio sarebbe molto utile. Il punteggio Alvarado suggerisce, con un punteggio più alto, la probabilità che il paziente abbia sintomi AA.6
Un nuovo sistema, il punteggio Raja Isteri Pengiran Anak Saleha Appendicite (RIPASA), sembra avere una maggiore sensibilità e specificità per la diagnosi di AA e una significativa riduzione delle appendicectomia negative.7,8
Lo scopo di questo studio è stato quello di applicare entrambe le scale nel reparto di emergenza in caso di pazienti con diagnosi presuntiva di AA e di confrontare questi dati con le rapporti di patologia dopo appendicectomia e, quindi, di confrontare l’efficacia, la sensibilità e la specificità del Alvarado e RIPASA punteggi nella diagnosi di AA in un ospedale terziario servire la popolazione del Messico orientale.
Metodi
Uno studio analitico e osservazionale è stato condotto tra giugno 1 e dicembre 31, 2016 in pazienti di entrambi i sessi che avevano 18 anni o più e sono venuti al pronto soccorso dell’Hospital de Alta Especialidad di Veracruz con sospetta diagnosi di AA e sottoposti a appendicectomia. Inclusi per lo studio sono stati tutti i casi trattati con appendicectomia urgente che ha avuto risultati di patologia. Lo studio è stato approvato dal Comitato Etico dell’ospedale.
Strumenti. Le 2 diverse classificazioni, i punteggi Alvarado e RIPASA, sono state applicate a ciascuno dei pazienti da un medico residente in chirurgia, senza influenzare la decisione del chirurgo in merito all’intervento chirurgico. Il punteggio Alvarado (pubblicato nel 1986) è un grafico di valutazione (Tabella 1), la cui somma dà un massimo di 10 punti con una maggiore probabilità che il paziente abbia AA.6 Il punteggio RIPASA (pubblicato nel 2010) si pretende di avere una maggiore sensibilità e specificità.7
Variabili nelle scale Alvarado e RIPASA e loro valori.
| Alvarado Punteggio | RIPASA Punteggio | ||
|---|---|---|---|
| Variabile | Valore | Variabile | Valore |
| il Dolore in RIF | 2 | Maschio | 1 |
| Blumberg Positivo | 1 | Femmina | 0.5 |
| il Dolore di migrazione | 1 | più Giovane di 40 | 1 |
| Nausea o vomito | 1 | di età superiore a 40 | 0.5 |
| Anoressia | 1 | Straniero | 1 |
| Temperatura superiore a 38°C | 1 | Dolore RIF | 0.5 |
| Leucocitosi superiore 10000 | 2 | Nausea o vomito | 1 |
| Neutrofilia maggiore 70% | 1 | il Dolore di migrazione | 0.5 |
| Anoressia | 1 | ||
| Sintomi h | 1 | ||
| Sintomi >48 | 0.5 | ||
| l’Ipersensibilità di RIF | 1 | ||
| la Guardia | 2 | ||
| Positivo rimbalzo segno | 1 | ||
| Positivo segno di Rovsing | 2 | ||
| Febbre >37°C a °C | 1 | ||
| Leucocitosi | 1 | ||
| Test delle urine negativo | 1 | ||
RIF: fossa rightaca destra.
Il sistema Alvarado comprende 3 sintomi, 3 segni fisici e 2 parametri di laboratorio; ad ogni variabile viene assegnato un valore di 1 o 2 punti. Il risultato è costituito dalla somma dei valori, con un punteggio massimo di 10. Più alto è il punteggio ottenuto, maggiore è la probabilità che il paziente abbia AA. Una volta stabilito il punteggio, la diagnosi di appendicite è classificata come dubbia con meno di 5 punti, suggestiva da 5 a 6 punti, probabile da 7 a 8 punti e molto probabile da 9 a 10 punti. Il sistema RIPASA ha 18 variabili divise in 4 gruppi (dati, segni, sintomi e studi di laboratorio) dando loro un valore da 0,5 a 2, con un punteggio massimo di 16 e, secondo il punteggio, la probabilità di diagnosi è: inferiore a 5 punti (improbabile), 5-7 punti (bassa probabilità), 7,5–11,5 punti (alta probabilità) e maggiore di 12 punti (diagnosi di appendicite).
Indipendentemente dai punteggi Alvarado e RIPASA per ogni paziente con sospetta AA, il chirurgo responsabile ha richiesto studi complementari in base al caso. In tutti i pazienti sono state richieste analisi complete e analisi delle urine; l’ecografia addominale è stata richiesta in 21 pazienti, oltre alle radiografie addominali, e in 66 pazienti sono state richieste solo radiografie addominali, poiché la probabile diagnosi di AA era fondamentalmente clinica così come la decisione di effettuare l’intervento chirurgico. Va detto che la tomografia assiale non è uno studio che viene regolarmente richiesto presso il nostro ospedale in casi di sospetta AA.
Sono stati registrati i risultati intraoperatori per ciascuno dei pazienti e la diagnosi di AA è stata confermata con lo studio patologico dell’appendice asportata. Dopo che i pazienti sono stati dimessi, sono stati seguiti in ambiente ambulatoriale per almeno 30 giorni.
Analisi statistica
È stata completata un’analisi statistica descrittiva dei dati demografici della popolazione, nonché l’analisi dei test diagnostici, utilizzando il rapporto di patologia come gold standard (sensibilità, specificità, valore predittivo positivo , valore predittivo negativo ). Con questi dati, sono state generate curve ROC per confrontare entrambi i punteggi.
Successivamente, abbiamo calcolato il rapporto di verosimiglianza. L’LR è un buon parametro per decidere quando eseguire un test diagnostico. L’LR è calcolato dividendo la probabilità di ottenere un risultato positivo quando il soggetto è malato per la probabilità di ottenere lo stesso risultato quando è sano; in altre parole, sensibilità divisa per 1−specificità. Più lontano da 1, migliore è il test per distinguere tra soggetti malati e sani. Ad esempio, se un LR è 5 (o da 5 a 1) il risultato del test si verificherà 5 volte in quelli in cui la malattia è presente, per ogni volta che si verifica in quei soggetti in cui la malattia è assente (LR+ sarà sempre maggiore di 1 e LR− sarà inferiore a 1).
LR + indica a che punto un individuo ha maggiori probabilità di essere positivo nella realtà (quando il test dice che è positivo). Al contrario, LR− indica a che punto una persona ha maggiori probabilità di essere negativa nella realtà quando il test è positivo.
Nel trattamento dei dati è stata mantenuta la riservatezza e l’anonimato del paziente. Uno dei ricercatori era responsabile della codifica dei dati dei pazienti, utilizzando numeri invece di nomi.
Risultati
Durante il periodo di assunzione, dei 218 pazienti trattati in un anno, un totale di 100 pazienti sono stati inclusi in questo studio (46%); 42 erano donne e 58 maschi, con un rapporto uomo:donna di 1,7:1 (Tabella 2). L’età media del paziente era di 36,5±16,2 anni (intervallo 18-81 anni). La distribuzione dei casi di AA è stata simile ad altre segnalazioni, interessando prevalentemente pazienti tra la seconda e la quarta decade di vita.
Distribuzione delle variabili dei pazienti inclusi.
| No. | % | Media | ||
|---|---|---|---|---|
| Genere | ||||
| Femmine | 42 | 42% | ||
| Maschi | 58 | 58% | ||
| Età | Gamma 18-81 anni | 100 | 100% | 36.5±16.2 anni |
| BMI | 17–36kg/m2 | 100 | 100% | 25.3±3.8 kg/m2 |
| Comorbiditiesa | ||||
| L’eccesso di peso e obesità | 65 | 76.5% | ||
| Tipo 2 DM | 7 | 8.7% | ||
| HTN | 4 | 50% | ||
| Tipo 2 DM + HTN | 6 | 7.5% | ||
| Altri | 3 | 3.8% | ||
| Totala | 80 | 100% | ||
| gestione Preventiva | ||||
| Analgesia | 47 | 67.2% | ||
| Antibiotici | 1 | 1.4% | ||
| Analgesia+antibiotici | 22 | 31.4% | ||
| Totale | 70 | 100% | ||
L’indice di massa corporea si calcola dividendo il peso in chili per l’altezza al quadrato in metri. Il sovrappeso / obeso è stato definito da un accumulo anormale/eccessivo di grasso. Le definizioni dell’OMS: BMI uguale o superiore a 25 è sovrappeso; BMI uguale o superiore a 30 è obeso.
DM: diabete mellito; HTN: ipertensione; BMI: indice di massa corporea.
Più di un paziente ha presentato più di una comorbilità.
L’indice di massa corporea medio era di 25,3±3,8 kg / m2 (intervallo 17-36 kg/m2). Sul totale, 70 pazienti hanno ricevuto una precedente gestione medica, 65 (92,9%) prescritti da un medico e 5 (7,1%) automedicazione; 47 (67,2%) di questi pazienti hanno ricevuto solo analgesia, 22 (31,4%) pazienti hanno ricevuto analgesia più antibiotici e un paziente (1,4%) solo antibiotico.
Il dolore e l’ipersensibilità nella fossa rightaca destra si sono verificati nel 100% dei pazienti, seguiti da leucocitosi nel 91%, dolore dopo improvvisa decompressione nel 90%, neutrofilia nel 90%, guardia nell ‘82%, test delle urine negativo nell’ 80%, aumento della temperatura corporea nel 75%, anoressia nel 73%, nausea e vomito nel 62% e migrazione del dolore nel 44%.
l ‘ 80% di tutti i pazienti presentava una o più comorbidità, la più frequente delle quali era l’eccesso di peso in 48 pazienti e l’obesità in 17 pazienti (65 pazienti, 76.5%); 7 (8.7%) i pazienti avevano anche diabete mellito di tipo 2; 4 (5%) pazienti presentavano ipertensione; 6 (7,5%) presentavano entrambi; e 3 (3,8%) pazienti presentavano altre comorbidità.
Il tempo medio tra l’insorgenza dei sintomi e la prima valutazione medica è stato di 45,5±35h (intervallo 8–144h). Il tempo medio trascorso dalla valutazione iniziale da parte del chirurgo fino alla risoluzione chirurgica è stato di 8,5±4,0 h (intervallo 2–48h). Per quanto riguarda l’operazione, tutte le appendicectomie erano interventi chirurgici aperti; in 69 è stata utilizzata l’incisione di tipo McBurney, mentre 31 sono state eseguite con una laparotomia mediana. Appendicite edematosa è stata osservata in 2 casi, appendicite flemmonica in 30 pazienti, appendicite necrotica in 21 e appendicite perforata in 33 casi.
Le complicanze postoperatorie si sono verificate in 8 pazienti (4 sieromi, 2 infezioni del sito chirurgico e 2 ascessi residui). Abbiamo definito l’ascesso residuo come la presenza di raccolte purulente intra-addominali dopo il trattamento chirurgico di AA.
Il tasso di appendicectomie negative (appendice istologicamente normale) era del 14%. Non ci sono stati decessi durante il presente studio. La degenza ospedaliera media è stata di 3,5±1.8 giorni (intervallo 1-21 giorni).
Applicando i sistemi di classificazione ai pazienti nello studio, abbiamo scoperto che il punteggio RIPASA mostrava una maggiore certezza diagnostica rispetto al punteggio Alvarado, con una sensibilità di 98,8%, specificità 71,4%, PPV 95,5% e NPV 90,9% vs sensibilità 90,7%, specificità 64,3%, PPV 94,1% e NPV 60%, rispettivamente (Tabella 3). Il punteggio RIPASA ha mostrato un’area sotto la curva (AUC) di 0,88 rispetto al punteggio Alvarado, che è 0,80 (Fig. 1).
2×2 Tabella di contingenza in cui sono stati ottenuti i risultati.
| RIPASA Punteggio | |||
|---|---|---|---|
| Patologia Risultato | Pazienti (+) | Sano (–) | Totale |
| Negativo | 1 | 10 | 11 |
| Positivo | 85 | 4 | 89 |
| Totale | 86 | 14 | 100 |
| FN 1 | TN 10 | ||
| TP 85 | FP 4 | ||
| Alvarado Score | |||
|---|---|---|---|
| Pathology Result | Patients (+) | Healthy (–) | Total |
| Negative | 6 | 9 | 15 |
| Positive | 80 | 5 | 85 |
| Total | 86 | 14 | 100 |
| FN 6 | TN 9 | ||
| TP 80 | FP 5 | ||
| rip Punteggio della pagina | |||
|---|---|---|---|
| Sensibilità | Specificità | PPV | NPV |
| 0.99 | 0.71 | 0.96 | 0.91 |
| Alvarado Punteggio | |||
|---|---|---|---|
| Sensibilità | Specificità | PPV | NPV |
| 0.91 | 0.64 | 0.94 | 0.60 |
FN: falso negativo; FP: falso positivo; TN: vero negativo; TP: vero positivo; NPV: valore predittivo negativo; PPV: valore predittivo positivo.
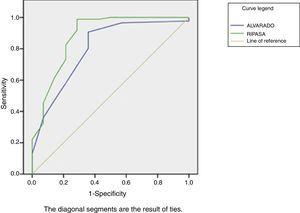
Curve ROC ottenute calcolando i risultati di entrambi i punteggi.
Successivamente, abbiamo calcolato l’LR per i nostri risultati e per ciascuno dei precedenti rapporti simili (Tabella 4). Nel caso del nostro studio, il LR positivo era 3.5 e il LR negativo 0.02 per il punteggio RIPASA, rispetto al LR positivo di 2.5 e al LR negativo di 0.2 per il punteggio Alvarado. L’LR medio positivo di tutti gli studi inclusi nella Tabella 4 per il punteggio Alvarado è stato calcolato a 3.6 (intervallo 2.0–6.5) ed è stato leggermente più alto per il punteggio RIPASA a 3.7 (con un intervallo molto più ampio: 1.2–10.1); la specificità media è stata del 77.8% (64.3% -90%) per la scala Alvarado e 63.3% (36% -90.5%) con una gamma più ampia per RIPASA; la sensibilità media era 67.1% (52% -90.7%) vs 90.7% (75% -98.8%) per i punteggi Alvarado e RIPASA, rispettivamente.
Confronto tra la sensibilità e la specificità del punteggio Alvarado e il punteggio RIPASA in diverse pubblicazioni.
| Alvarado Punteggio | RIPASA Punteggio | |||||||
|---|---|---|---|---|---|---|---|---|
| Sensibilità | Specificità | LR+ | LR− | Sensibilità | Specificità | LR+ | LR− | |
| Chong et al., 20118 | 68.3% | 87.9% | 5.6 | 0.4 | 98% | 81.3% | 5.2 | 0.03 |
| Alnjadat et al., 20139 | 73.7% | 68.6% | 2.3 | 0.4 | 93.2% | 61.8% | 2.4 | 0.1 |
| Wessex et al., 201410 | 58.9% | 85.7% | 4.1 | 0.5 | 96.2% | 90.5% | 10.1 | 0.04 |
| Repplinger et al., 201411 | 52% | 74% | 2.0 | 0.6 | 75% | 37% | 1.2 | 0.7 |
| la mente et al., 201612 | 65.2% | 90% | 6.5 | 0.4 | 95.5% | 65% | 2.7 | 0.07 |
| Oro et al., 201613 | 61% | 74% | 2.2 | 0.6 | 78% | 36% | 1.3 | 0.5 |
| Questo studio | 90.7% | 64.3% | 2.5 | 0.2 | 98.8% | 71.4% | 3.5 | 0.02 |
| Medie | 67.1% | 77.8% | 3.6 | 0.4 | 90.7% | 63.3% | 3.7 | 0.2 |
LR(+): rapporto di verosimiglianza positivo; LR(−): rapporto di verosimiglianza negativo.
Abbiamo confrontato i risultati di sensibilità di entrambe le classificazioni tra pazienti con appendicite; allo stesso modo, tra i pazienti senza appendicite abbiamo confrontato i risultati in termini di specificità (test di McNemar per i dati accoppiati). Le differenze osservate tra entrambi i punteggi non erano statisticamente significative. I valori di AUC (da entrambe le curve ROC) sono stati confrontati e la differenza non è statisticamente significativa (tecnica DeLong, software Med Cal).
Discussione
Lo scopo del nostro studio era quello di confrontare la capacità di due sistemi di punteggio clinici, i punteggi Alvarado e RIPASA, di diagnosticare o escludere l’appendicite poiché la tomografia computerizzata, l’ecografia e la laparoscopia non sono stati in grado di ridurre la percentuale di errore diagnostico.14
È stato proposto che il tasso di appendicectomie negative non dovrebbe superare il 15% e allo stesso tempo dovremmo ridurre l’incidenza della perforazione.14 Al fine di aumentare la certezza diagnostica e di conseguenza ridurre la percentuale di appendicectomie negative, sono stati sviluppati questi sistemi di punteggio clinico. La nostra ricerca ha valutato l’utilità di tali scale nella popolazione della regione orientale del paese, e una maggiore sensibilità e specificità sono state trovate con il punteggio RIPASA. Sono state generate curve ROC (Fig. 1), dimostrando una maggiore AUC per il punteggio RIPASA rispetto al punteggio Alvarado; questo rappresenta una migliore sensibilità / specificità per la scala RIPASA.
Nello studio di Golden et al. negli Stati Uniti, l’AUC riportata è stata invertita: 0,67 per il punteggio RIPASA e 0,72 per il punteggio Alvarado.13 Ciò può essere dovuto alla popolazione studiata, poiché è stato riferito che la scala RIPASA è stata inizialmente progettata per la popolazione asiatica poiché la scala Alvarado non ha dimostrato affidabilità diagnostica in quella popolazione.7
Per quanto riguarda la sensibilità e la specificità, Velázquez et al. hanno riferito che hanno usato il punteggio Alvarado in 113 pazienti, osservando una sensibilità del 99% e una specificità del 62%, che è simile ai nostri dati.15 Cedillo et al. osservato in 99 pazienti una maggiore specificità del punteggio Alvarado (57%) rispetto alla tomografia computerizzata o all’ecografia nelle prime 24 ore dopo l’esordio.16
Nell’ambito degli studi che confrontano entrambi i sistemi (Tabella 4), Chong et al. riportato per il punteggio RIPASA una sensibilità del 98% e una specificità di 81.3%, mentre per il punteggio Alvarado hanno osservato una sensibilità del 68,3% e una specificità dell ‘ 87,9%.8 Alnjadat e Abdallah hanno mostrato una sensibilità del 93,2% e una specificità del 61,8% per RIPASA e una sensibilità del 73,7% con una specificità del 68,6% per Alvarado.9 Due studi aggiuntivi11, 13 hanno riportato la specificità più bassa trovata per la scala RIPASA. Allo stesso modo, Sinnet et al.12 ha dimostrato una specificità del 65% per RIPASA, che era inferiore alla specificità del 90% per Alvarado.
Al contrario, Nanjundaiah et al. ha riportato una sensibilità e specificità per RIPASA del 96,2% e del 90.5%, e per Alvarado del 58,9% e 85,7%, rispettivamente.10 Infine, lo studio non comparativo di Butt et al.17 ha osservato una specificità del 93% e una sensibilità del 96,7% (LR+ 13,8 e LR− 0,04) per il punteggio RIPASA. Questi studi8-13 mostrano che, in termini generali, i punteggi RIPASA e Alvarado sono relativamente sensibili e specifici per la diagnosi di AA. Alcuni autori hanno anche mostrato il loro vantaggio rispetto agli studi di imaging, 16 anche se questo non è stato confermato da altri.13 La specificità di RIPASA, come nell’articolo di Nanjundaiah et al., 10 è stato superiore a Alvarado al nostro ospedale (Tavola 4). La variabilità delle cifre osservate tra gli studi può anche essere secondaria a un effetto della popolazione da cui è stato estratto il campione.
Allo stesso modo, abbiamo determinato che il punto di cut-off per il punteggio Alvarado può essere basso come 6.5 (consigliato tra 7 e 7.510) e 9.25 per il punteggio RIPASA utilizzando curve ROC, poiché questo punto di cut-off ottiene un equilibrio tra specificità e sensibilità.
Poi ci siamo avvicinati al compito di calcolare il LR positivo per ogni rapporto comparativo (Tabella 4), e la media di questi studi era leggermente superiore (3.7 vs 3.6) per la scala RIPASA.
Il tasso di appendicectomie negative riportato nel nostro studio era del 14%, simile a quanto riportato nella letteratura internazionale.14,18,19 L’uso di queste classificazioni è stato segnalato per avere un effetto sulla percentuale di appendicectomie negative, e nello studio di Chong et al., questi autori sono riusciti a ridurre il tasso a solo 6.9%.8 Sebbene il 70% dei pazienti sia arrivato al nostro ospedale con farmaci precedenti (analgesia e antibiotici), ciò non ha ridotto l’efficacia diagnostica dei sistemi di punteggio.
Nonostante il fatto che l ‘80% dei nostri pazienti abbia avuto una o più comorbidità, solo l’ 8% dei pazienti ha presentato complicanze chirurgiche. Il tempo medio tra l’insorgenza dei sintomi e la prima valutazione medica era di 45,5 h. I medici di medicina generale dovrebbero essere addestrati all’uso di queste scale per evitare ritardi nella diagnosi.
In conclusione, il punteggio RIPASA presenta una maggiore precisione e affidabilità come test diagnostico rispetto al punteggio Alvarado ed è utile nel prendere decisioni terapeutiche appropriate. In ospedali come il nostro, la diagnosi di AA si basa molto sulla valutazione clinica eseguita dai chirurghi. Un adeguato sistema di punteggio clinico eviterebbe errori diagnostici, mantenendo un basso tasso soddisfacente di appendicectomie negative mediante un’adeguata stratificazione del paziente, limitando l’esposizione del paziente alle radiazioni ionizzanti, poiché vi è un aumentato rischio di sviluppare il cancro con la tomografia computerizzata, in particolare per la fascia di età pediatrica.13,20
Conflitto di interessi
Gli autori non hanno alcun conflitto di interessi da dichiarare in relazione a questa ricerca.