badanie naczyń obwodowych – Przewodnik OBWE
badanie naczyń obwodowych często pojawia się w OSCEs. Będziesz oczekiwać, aby odebrać odpowiednie objawy kliniczne choroby naczyń obwodowych (PVD) przy użyciu umiejętności badania. Ten przewodnik OBWE dotyczący badania naczyń obwodowych zawiera jasne, krok po kroku podejście do badania obwodowego układu naczyniowego, wraz z dołączoną demonstracją wideo.
wprowadzenie
umyj ręce I don PPE, jeśli to stosowne.
Przedstaw się pacjentowi, w tym imię i nazwisko oraz rolę.
Potwierdź imię i nazwisko pacjenta oraz datę urodzenia.
krótko wyjaśnij, na czym polega badanie, używając przyjaznego dla pacjenta języka.
uzyskaj zgodę na przystąpienie do egzaminu.
odpowiednio odsłonić kończyny i brzuch pacjenta do badania (zaoferować koc, aby umożliwić ekspozycję tylko wtedy, gdy jest to wymagane).
Ustaw pacjenta na łóżku, z głową łóżka pod kątem 45°.
przed przystąpieniem do badania klinicznego należy zapytać pacjenta o ból.
Kontrola Ogólna
objawy kliniczne
Sprawdź pacjenta od końca łóżka podczas spoczynku, szukając objawów klinicznych sugerujących podstawową patologię:
- brak kończyn / palców: może być spowodowany amputacją wtórną do krytycznego niedokrwienia.
- blizny: mogą wskazywać na wcześniejsze zabiegi chirurgiczne (np. operacja pomostowania) lub zagojone owrzodzenia.
obiekty i sprzęt
Szukaj obiektów lub sprzętu na pacjencie lub wokół niego, które mogą dostarczyć przydatnych informacji na temat jego historii medycznej i aktualnego stanu klinicznego:
- sprzęt medyczny: uwaga na opatrunki i protezy kończyn.
- pomoce do poruszania się: przedmioty takie jak wózki inwalidzkie i pomoce do chodzenia wskazują aktualny stan ruchomości pacjenta.
- parametry życiowe: wykresy, na których rejestrowane są parametry życiowe, wskazują aktualny stan kliniczny pacjenta i jak zmieniały się jego parametry fizjologiczne w czasie.
- recepty: wykresy lub recepty osobiste mogą dostarczyć przydatnych informacji na temat ostatnich leków pacjenta.
-
 inspekcja Ogólna
inspekcja Ogólna
kończyny górne
Kontrola
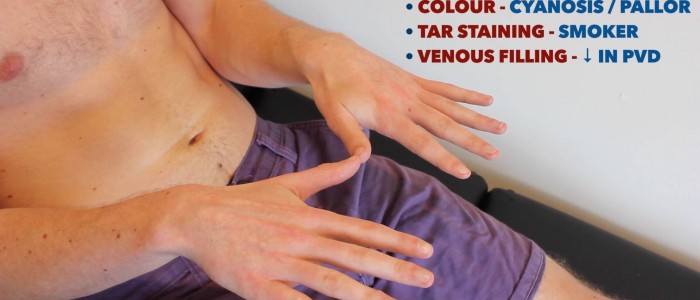
Kontrola i porównanie kończyn górnych:
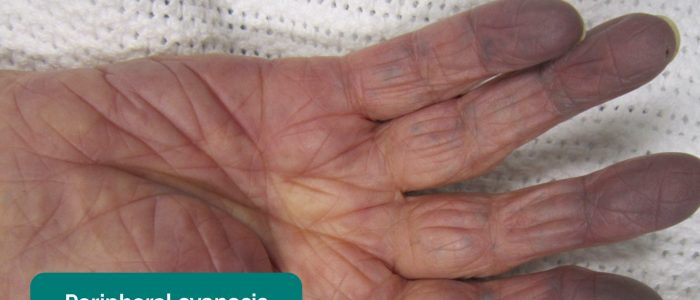
- sinica obwodowa: niebieskawe przebarwienia skóry związane z niskim SpO2 w dotkniętych tkankach (np. mogą być obecne na obrzeżach PVD z powodu słabej perfuzji).
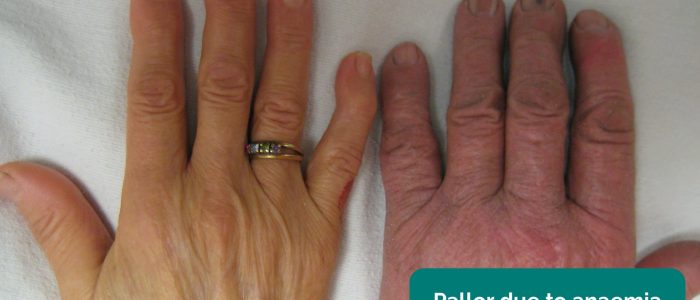
- bladość obwodowa: blady kolor skóry, który może sugerować słabą perfuzję (np. PVD).
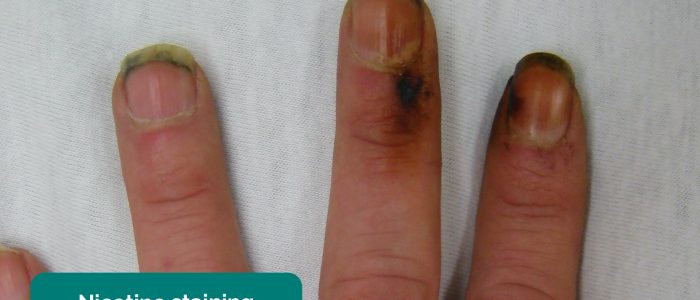
- zabarwienie smoły: spowodowane paleniem tytoniu, istotny czynnik ryzyka chorób układu sercowo-naczyniowego (np. PVD, choroba wieńcowa, nadciśnienie tętnicze).
- Xanthomata: podniesione złogi bogate w żółty cholesterol, które są często notowane na dłoni, ścięgnach nadgarstka i łokcia. Ksantomaty są związane z hiperlipidemią (typowo rodzinną hipercholesterolemią), innym ważnym czynnikiem ryzyka chorób układu krążenia.
- gangrena: martwica tkanek wtórna do niedostatecznej perfuzji. Typowe występowanie to zmiana koloru skóry (np. czerwień, czerń) i rozpad związanej z nią tkanki.
-
 Sprawdź kończyny górne
Sprawdź kończyny górne
temperatura i czas napełniania kapilary (CRT)
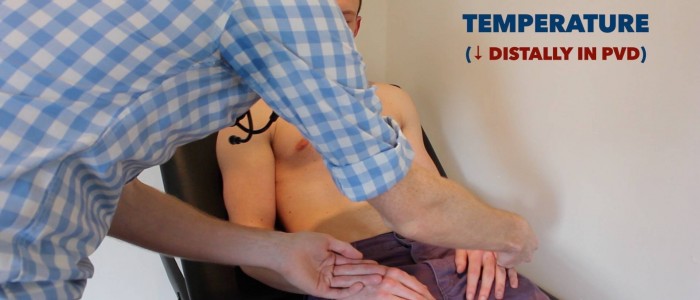
Temperatura
umieść grzbietową część dłoni na kończynach górnych pacjenta, aby ocenić temperaturę:
- u zdrowych osób kończyny górne powinny być symetrycznie ciepłe, co sugeruje odpowiednią perfuzję.
- chłodna i blada kończyna wskazuje na słabą perfuzję tętniczą.
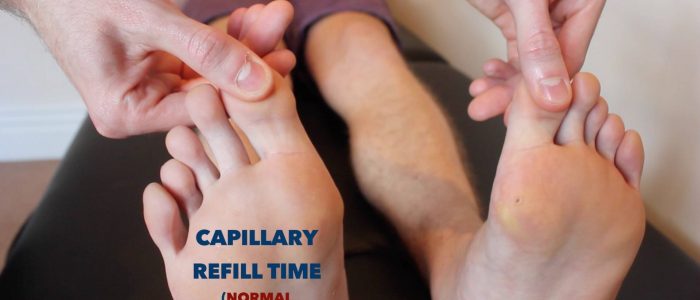
Czas napełniania naczyń włosowatych (CRT)
pomiar czasu napełniania naczyń włosowatych (CRT) w dłoniach jest przydatnym sposobem oceny perfuzji obwodowej:
- nałóż pięć sekund nacisku na daleki paliczek jednego z palców pacjenta, a następnie zwolnij.
- u zdrowych osób początkowa bladość ściśniętego obszaru powinna powrócić do normalnego koloru w czasie krótszym niż dwie sekundy.
- CRT, który jest większy niż dwie sekundy, sugeruje słabą perfuzję obwodową.
- przed przystąpieniem do oceny CRT należy sprawdzić, czy u pacjenta nie występuje obecnie ból palców.
-
 Oceń i porównaj temperaturę kończyny górnej
Oceń i porównaj temperaturę kończyny górnej
impulsy
tętno promieniowe
palpują tętno promieniowe pacjenta, znajdujące się po stronie promieniowej nadgarstka, z końcami palców wskazujących i środkowych ustawionymi wzdłużnie w ciągu tętnicy.
po zlokalizowaniu tętna promieniowego należy ocenić częstość i rytm, palpując przez co najmniej 5 cykli serca.
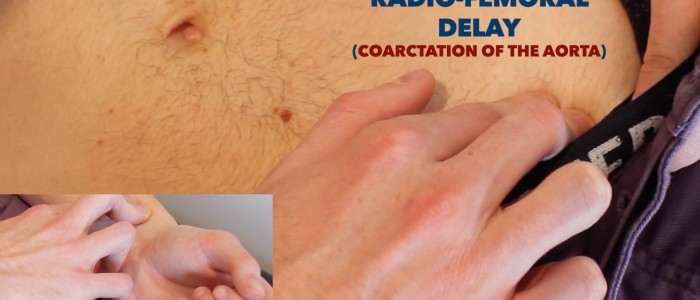
opóźnienie radialne
opóźnienie radialne opisuje utratę synchroniczności między impulsem radialnym na każdym ramieniu.
do oceny opóźnienia radiowego:
- Palpuj jednocześnie oba impulsy promieniowe.
- u zdrowych osób impulsy powinny występować w tym samym czasie.
- jeśli impulsy radialne są zsynchronizowane, byłoby to opisane jako opóźnienie radialne.
przyczyny opóźnienia radialnego obejmują:
- zwężenie tętnicy podobojczykowej (np. ucisk przez Żebro szyjne)
- rozwarstwienie aorty
tętno ramienne
Palpuj tętno ramienne w każdym ramieniu, oceniając objętość i charakter:
- Wspieraj prawe przedramię pacjenta lewą ręką.
- Ustaw pacjenta tak, aby jego górna część ramienia była uprowadzona, łokieć częściowo zgięty, a przedramię obrócone zewnętrznie.
- prawą ręką palpować przyśrodkowo do ścięgna brachii bicepsa i bocznie do nadkłykcia przyśrodkowego kości ramiennej.
- ze względu na położenie tętnicy ramiennej wymagane jest głębsze badanie palpacyjne (w porównaniu z badaniem palpacyjnym pulsu promieniowego).
-
 Palpuj puls promieniowy
Palpuj puls promieniowy
ciśnienie krwi (BP)
zmierz ciśnienie krwi pacjenta w obu ramionach (więcej szczegółów w naszym przewodniku dotyczącym ciśnienia krwi).
- szerokie ciśnienie tętnicze (ponad 100 mmHg różnicy między skurczowym i rozkurczowym ciśnieniem krwi) może być związane z niedomykalnością aorty i rozwarstwieniem aorty.
- ponad 20 mmHg różnica BP między ramionami jest nieprawidłowa i wiąże się z rozwarstwieniem aorty.
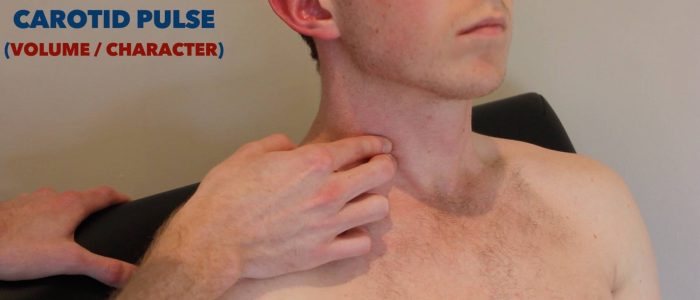
tętno szyjne
tętno szyjne może znajdować się między krtanią a przednią granicą mięśnia mostkowo-obojczykowo-sutkowego.
Osłuchaj tętnicę szyjną
przed palpacją tętnicy szyjnej musisz osłuchać naczynie, aby wykluczyć obecność bruita. Obecność bruit sugeruje stenozę szyjną, co sprawia, że badanie palpacyjne naczynia jest potencjalnie niebezpieczne ze względu na ryzyko zwichnięcia płytki szyjnej i wywołania udaru niedokrwiennego.
umieść membranę stetoskopu między krtanią a przednią granicą mięśnia mostkowo-obojczykowo-sutkowego nad tętnem szyjnym i poproś pacjenta, aby wziął głęboki oddech, a następnie przytrzymał go podczas słuchania.
należy pamiętać, że w tym momencie badania obecność „brutu szyjnego” może być w rzeczywistości promieniującym szmerem sercowym (np. zwężeniem aorty).
Palpuj tętno szyjne
jeśli nie zidentyfikowano bruitów, przejdź do palpacji tętna szyjnego:
1. Należy upewnić się, że pacjent jest bezpiecznie umieszczony na łóżku, ponieważ istnieje ryzyko wywołania odruchowej bradykardii podczas palpacji tętnicy szyjnej (potencjalnie powodującej Epizod omdleń).
2. Delikatnie umieść palce między krtanią a przednią granicą mięśnia mostkowo-obojczykowo-sutkowego, aby zlokalizować tętno szyjne.
3. Oceń charakter (np. wolno rosnący, nitkowaty) i objętość impulsu.
-
 Osłuchaj tętnice szyjne
Osłuchaj tętnice szyjne
brzuch
upewnij się, że jest odpowiednia ekspozycja na badanie jamy brzusznej: jeśli pacjent ma na sobie szorty, pasek powinien być ustawiony tak, aby znajdował się na poziomie spojenia łonowego.
Kontrola
Sprawdź brzuch w poszukiwaniu oczywistych pulsacji. Aorta brzuszna może znajdować się w linii środkowej nadbrzuszu.
palpacja
palpacja aorty
1. Za pomocą obu rąk wykonać głębokie palpacji tylko wyższe do pępka w linii środkowej.
2. Zwróć uwagę na ruch palców:
- u zdrowych osób twoje ręce powinny zacząć się poruszać z każdą pulsacją aorty.
- jeśli twoje ręce poruszają się na zewnątrz, sugeruje to obecność rozszerzonej masy (np. tętniaka aorty brzusznej).
jest to surowy test kliniczny i wymagane byłyby dalsze badania przed rozpoznaniem tętniaka aorty brzusznej.
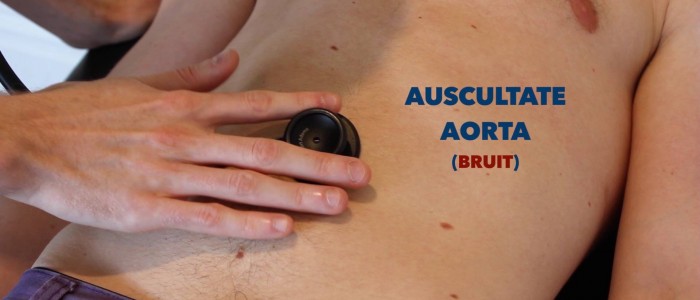
osłuchiwanie
osłuchiwanie aorty i tętnic nerkowych
osłuchiwanie aorty i tętnic nerkowych w celu identyfikacji bruzd naczyniowych sugerujących burzliwy przepływ krwi:
- bruits aorty: auscultate 1-2 cm wyższe od pępka, bruit tutaj może być związane z tętniaka aorty brzusznej.
- : osłuchowe 1-2 cm wyższe od pępka i nieco boczne do linii środkowej z każdej strony. Bruit w tym miejscu może być związane ze zwężeniem tętnicy nerkowej.
-
 Palpate aorty brzusznej
Palpate aorty brzusznej
kończyny dolne
Kontrola
Kontrola i porównanie kończyn dolnych:
- sinica obwodowa: niebieskawe przebarwienia skóry związane z niskim SpO2 w dotkniętych tkankach (np. mogą być obecne na obrzeżach PVD z powodu słabej perfuzji).
- bladość obwodowa: blady kolor skóry, który może sugerować słabą perfuzję.
- rubour niedokrwienny: ciemnoczerwone przebarwienie nogi, które zwykle rozwija się, gdy kończyna jest zależna. Otarcie niedokrwienne występuje w wyniku utraty napięcia kapilarnego związanego z PVD.
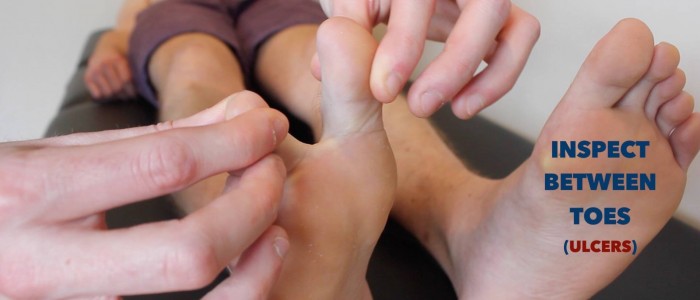
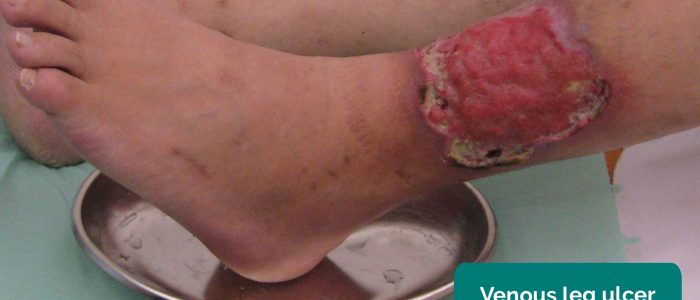
- owrzodzenia żylne: zazwyczaj duże i płytkie owrzodzenia o nieregularnych granicach, które są tylko lekko bolesne. Owrzodzenia te najczęściej rozwijają się nad przyśrodkowym aspektem kostki.
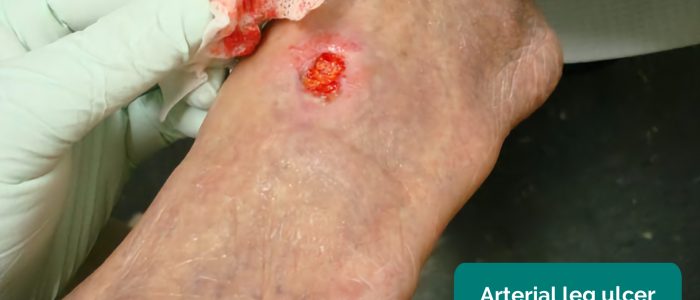
- owrzodzenia tętnic: zazwyczaj małe, dobrze zdefiniowane, głębokie wrzody, które są bardzo bolesne. Owrzodzenia te najczęściej rozwijają się w najbardziej peryferyjnych regionach kończyny (np. końcach palców).
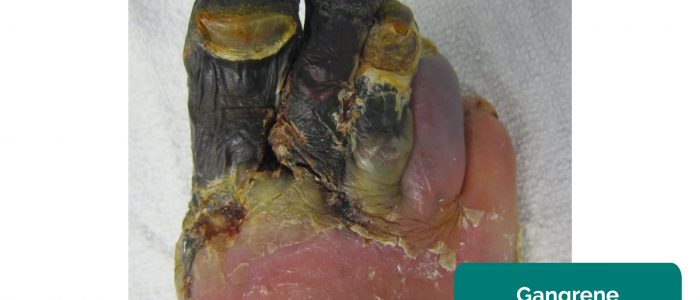
- zgorzel: martwica tkanek wtórna do nieodpowiedniej perfuzji. Typowe występowanie to zmiana koloru skóry (np. czerwień, czerń) i rozpad związanej z nią tkanki.
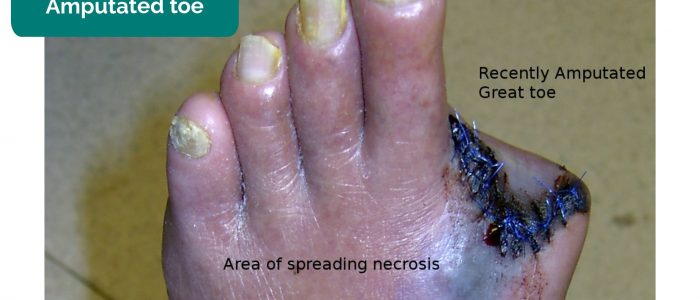
- brak kończyn, palców stóp, palców rąk: z powodu amputacji wtórnej do krytycznego niedokrwienia.
- : może wskazywać na wcześniejsze zabiegi chirurgiczne (np. operacja pomostowania) lub wyleczone owrzodzenia.
- wypadanie włosów: związane z PVD z powodu przewlekłego upośledzenia perfuzji tkanek.
- zanik mięśni: związany z przewlekłą chorobą naczyń obwodowych.
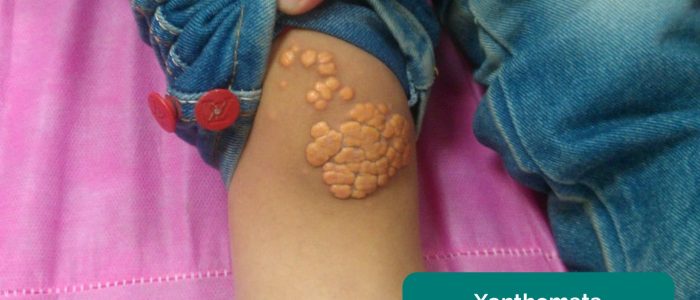
- Xanthomata: podniesione złogi bogate w żółty cholesterol, które mogą być obecne nad kolanem lub kostką. Ksantomaty są związane z hiperlipidemią (typowo rodzinną hipercholesterolemią), innym ważnym czynnikiem ryzyka chorób układu krążenia.
- : krytyczne niedokrwienie kończyn może powodować osłabienie i paraliż kończyny. Aby przeprowadzić szybką ocenę motoryczną, poproś pacjenta o poruszanie palcami.
-
 Sprawdź nogi
Sprawdź nogi
temperatura i czas napełniania naczyń włosowatych (CRT)
Temperatura
umieść grzbietową część dłoni na kończynach dolnych pacjenta, aby ocenić i porównaj temperaturę:
- u zdrowych osób kończyny dolne powinny być symetrycznie ciepłe, co sugeruje odpowiednią perfuzję.
- chłodna i blada kończyna wskazuje na słabą perfuzję tętniczą.
Czas napełniania naczyń włosowatych (CRT)
pomiar czasu napełniania naczyń włosowatych (CRT) w kończynach dolnych jest przydatnym narzędziem przesiewowym do szybkiej oceny perfuzji obwodowej:
- przyłóż pięć sekund nacisku na daleki paliczek palca jednego z pacjentów, a następnie zwolnij.
- u zdrowych osób początkowa bladość ściśniętego obszaru powinna powrócić do normalnego koloru w czasie krótszym niż dwie sekundy.
- CRT, który jest większy niż dwie sekundy, sugeruje słabą perfuzję obwodową.
- przed przystąpieniem do oceny CRT należy sprawdzić, czy u pacjenta nie występuje obecnie ból w palcach.
-
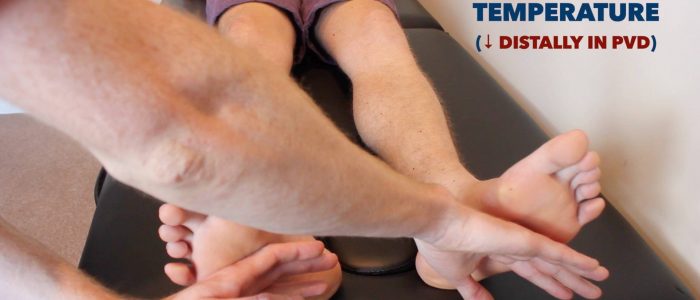 Oceń i porównaj temperaturę kończyn dolnych
Oceń i porównaj temperaturę kończyn dolnych
impulsy
podczas oceny impulsów kończyn dolnych działają proksymalnie do dystalnych-pozwala to ocenić i porównać napływ tętnic do każdej nogi. Jeśli impulsy nie są namacalne, doppler może być użyty do oceny przepływu krwi przez naczynie.
Puls kości udowej
:
- tętno udowe może być palpowane w punkcie środkowym pachwinowym, który znajduje się w połowie drogi między przednim górnym kręgosłupem biodrowym a spojeniem łonowym.
- sprawdź, czy puls jest obecny i oceń objętość impulsu.
:
- Palpuj jednocześnie tętno udowe i tętno promieniowe.
- u zdrowych osób impulsy powinny występować w tym samym czasie.
- jeśli impulsy nie są zsynchronizowane, oznacza to opóźnienie radiowo-udowe.
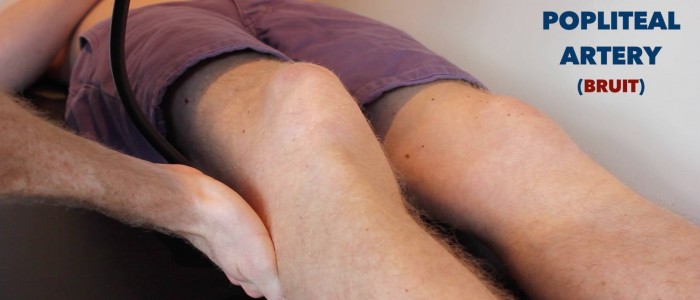
Osłuchaj tętno kości udowej, aby sprawdzić bruity:
- Bruniaki w tym regionie sugerują zwężenie kości udowej lub biodrowej.
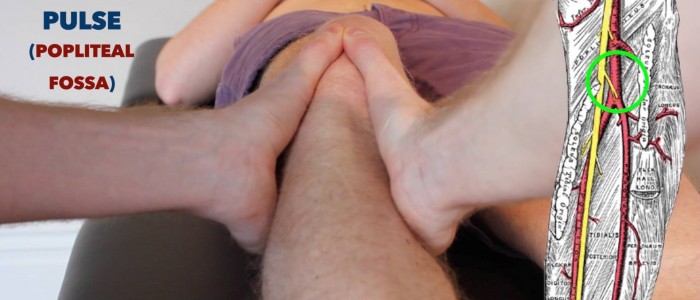
Puls podkolanowy
:
- tętno podkolanowe może być palpowane w dolnej części dołu podkolanowego.
- z pacjentem podatnym, poproś go o rozluźnienie nóg i połóż kciuki na guzowatości kości piszczelowej.
- biernie zginaj kolano pacjenta do 30º, gdy zwijasz palce w dół podkolanowy. To powinno pozwolić Ci poczuć puls, gdy ściskasz tętnicę podkolanową o piszczel.
- ten puls jest często trudny do palpacji, więc nie udawaj, że możesz go poczuć, jeśli nie możesz. tętnica podkolanowa jest jedną z najgłębszych struktur w obrębie dołu, więc egzaminator zrozumie, jeśli nie jesteś w stanie zlokalizować tętnicy.
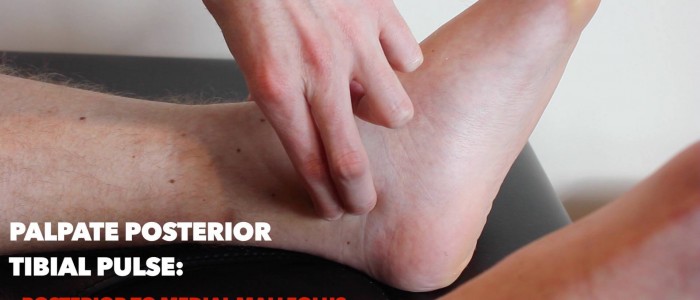
Puls piszczelowy Tylny
:
- tylny impuls piszczelowy może znajdować się w tylnej części przyśrodkowej kości piszczelowej.
- Palpuj puls, aby potwierdzić jego obecność, a następnie porównaj siłę impulsu między stopami.
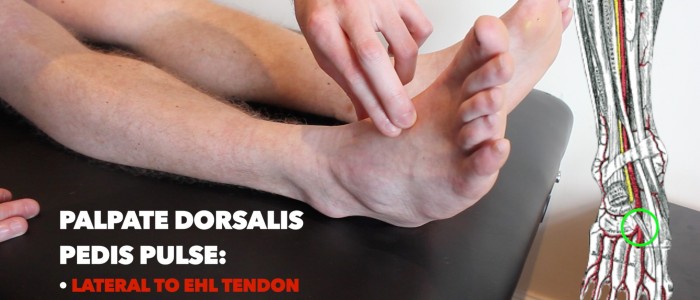
tętno Dorsalis pedis
Palpuj tętno dorsalis pedis:
- tętnica dorsalis pedis może znajdować się nad grzbietową częścią stopy, poprzecznie do ścięgna prostownika hallucis longus, nad drugą i trzecią kością klinową.
- Palpuj puls, aby potwierdzić jego obecność, a następnie porównaj siłę impulsu między stopami.
-
 Palpuj puls kości udowej
Palpuj puls kości udowej
uczucie
powoli postępująca neuropatia obwodowa występuje często u pacjentów ze znaczną chorobą naczyń obwodowych. Skutkuje to rozkładem ubytków sensorycznych. Ostre krytyczne niedokrwienie kończyn powoduje szybki początek paratezji w chorej kończynie.
ocena czucia obwodowego brutto
wykonaj ocenę czucia obwodowego brutto brutto:
1. Poproś pacjenta, aby zamknął oczy, a Ty dotkniesz jego mostka za pomocą waty, aby zapewnić przykład lekkiego dotyku.
2. Poproś pacjenta, aby powiedział „tak”, gdy poczuje to uczucie.
3. Korzystając z waty bawełnianej, zacznij Oceniać lekkie uczucie dotyku poruszające się dystalnie do proksymalnego, porównując każdą stronę, pytając pacjenta, czy czuje się tak samo:
- jeśli uczucie czucia jest nienaruszone dystalnie, nie jest wymagana dalsza ocena.
- jeśli występuje deficyt sensoryczny, kontynuuj przesuwanie się proksymalnie, dopóki pacjent nie poczuje waty i nie zauważy poziomu, na którym to występuje.
-
 Oceń uczucie lekkiego dotyku dystalnie
Oceń uczucie lekkiego dotyku dystalnie
test Buergera
Test Buergera służy do oceny adekwatności dopływu tętnicy do nogi.
aby wykonać test Buergera:
1. Gdy pacjent jest w pozycji leżącej, stań na dnie łóżka i podnieś obie stopy pacjenta do 45º przez 1-2 minuty.
2. Obserwuj kolor kończyn:
- rozwój bladości wskazuje, że obwodowe ciśnienie tętnicze nie jest w stanie przezwyciężyć skutków grawitacji, co powoduje utratę perfuzji kończyn. Jeśli kończyna rozwija bladość, zwróć uwagę, pod jakim kątem to występuje (np. 25º), jest to znane jako kąt Buergera.
- u zdrowego osobnika cała noga powinna pozostać różowa, nawet pod kątem 90º.
- kąt Buergera mniejszy niż 20º wskazuje na ciężkie niedokrwienie kończyn.
3. Usiądź pacjentowi i poproś go, aby powiesił nogi nad łóżkiem:
- grawitacja powinna teraz wspomagać reperfuzję nogi, co powoduje powrót koloru do kończyny pacjenta.
- noga początkowo zmieni kolor na niebieskawy z powodu przejścia odtlenionej krwi przez tkankę niedokrwienną. Następnie noga stanie się czerwona z powodu reaktywnego przekrwienia wtórnego do po niedotlenieniu tętnic (napędzanego przez beztlenowe produkty przemiany materii).
aby zakończyć badanie…
wyjaśnij pacjentowi, że badanie jest już zakończone.
Podziękuj pacjentowi za poświęcony czas.
pozbądź się ŚOI w odpowiedni sposób i umyj ręce.
przykładowe podsumowanie
„dzisiaj zbadałem pana Smitha, 64-letniego mężczyznę. Podczas ogólnej kontroli pacjent wydawał się wygodny w spoczynku i nie było żadnych przedmiotów ani sprzętu medycznego wokół łóżka o znaczeniu.”
” kończyny górne nie miały Stygmatów choroby naczyń obwodowych i były symetrycznie ciepłe, z normalnym czasem uzupełniania naczyń włosowatych.”
” puls był regularny i nie było opóźnienia radialnego. Przy osłuchiwaniu tętnic szyjnych nie stwierdzono bruzd szyjnych, a przy badaniu palpacyjnym tętno szyjne miało prawidłową objętość i charakter.”
„”
” kończyny dolne nie miały Stygmatów choroby naczyń obwodowych i były symetrycznie ciepłe, z normalnym czasem uzupełniania naczyń włosowatych. Impulsy były normalne w obu kończynach dolnych i nie odnotowano poważnych deficytów neurologicznych.”
” Test Buergera był negatywny.”
” podsumowując, wyniki te są zgodne z normalnym badaniem naczyń obwodowych.”
” dla kompletności Chciałbym przeprowadzić następujące dalsze oceny i dochodzenia.”
dalsze oceny i dochodzenia
sugerują dalsze oceny i dochodzenia egzaminatorowi:
- pomiar ciśnienia krwi: aby zidentyfikować znaczące rozbieżności między dwoma ramionami sugerujące rozwarstwienie aorty.
- badanie sercowo-naczyniowe: w celu pełnej oceny układu naczyniowego.
- pomiar wskaźnika ciśnienia skokowo-ramiennego (ABPI) : w celu dalszej oceny perfuzji kończyny dolnej.
- badanie neurologiczne kończyny górnej i dolnej: w przypadku stwierdzenia poważnych deficytów neurologicznych podczas badania naczyń obwodowych.
Recenzenci
Craig Nesbitt (MD, FRCS, Mbchb)
Konsultant ds. naczyniowych i wewnątrznaczyniowych
Sandip Nandhra
lekarz chirurgii naczyniowej
Pokaż referencje
- James Heilman, MD. Zaadaptowane przez Geeky Medics. Bladość obwodowa. Licencja: CC BY-SA.
- James Heilman, MD. Zaadaptowane przez Geeky Medics. Sinica. Licencja: CC BY-SA.
- James Heilman, MD. Zaadaptowane przez Geeky Medics. Barwienie smołą. Licencja: CC BY-SA.
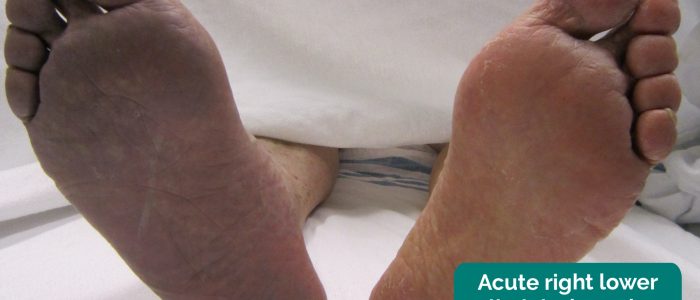
- James Heilman, MD. Zaadaptowane przez Geeky Medics. Ostre niedokrwienie kończyn. Licencja: CC BY-SA.
- lek. med. Milorad Dimić Wrzód żylny. Licencja: CC BY 3.0.
- Jonathan Moore. Zaadaptowane przez Geeky Medics. Wrzód tętnicy. Licencja: CC BY 3.0.
- James Heilman, MD. Zaadaptowane przez Geeky Medics. Gangrena. Licencja: CC BY-SA.
- Drgnu23. Zaadaptowane przez Geeky Medics. Amputowany palec u nogi. Licencja: CC BY-SA.
- Min.neel. Xanthoma. Zaadaptowane przez Geeky Medics. Licencja: CC BY-SA.