bloqueio do Nervo Intercostal – Marcos e Estimulador de Nervo Técnica
Anthony M.-H. Ho, Robbert Buck, Malikah Latmore, Mateus Levine, e Manoj K. Karmakar
INTRODUÇÃO
Os nervos intercostais (ICNs) innervate as partes principais da pele e musculatura do tórax e da parede abdominal. O bloco destes nervos foi descrito pela primeira vez por Braun em 1907 no livro “Die Lokalanastesie”. Na década de 1940, os médicos notaram que os bloqueios nervosos intercostais (ICNBs) podem reduzir as complicações pulmonares e as necessidades de opióides após a cirurgia abdominal superior. Em 1981, o ICNB contínuo foi introduzido para superar os problemas associados com múltiplas injecções repetidas. Atualmente, o ICNB é usado em uma variedade de condições de dor aguda e crônica que afetam o tórax e o abdômen superior, incluindo cirurgia da mama e da parede torácica. A introdução de orientações ultrassônicas para a prática da anestesia regional facilita ainda mais a sua prática. As desvantagens do bloco intercostal, no entanto, incluem a exigência de expertise técnica, riscos de pneumotórax, e toxicidade anestésica local com múltiplos níveis de bloqueio.
indicações
a ICNB proporciona uma excelente analgesia em doentes com fracturas das costelas e para dores pós-cirúrgicas após cirurgia torácica e abdominal superior, tais como toracotomia, toracostomia, mastectomia, gastrostomia e colecistectomia. Os parâmetros respiratórios geralmente mostram melhorias impressionantes no alívio da dor. É necessário bloquear os dois dermatomas acima e os dois abaixo do nível de incisão cirúrgica. A ICNB não bloqueia a dor abdominal visceral, para a qual é necessário um bloqueio do plexo celíaco. A ICNB neurolítica é utilizada para controlar as condições da dor crónica, tais como a dor pós-mastectomia (T2) e a dor pós-thoracotomia.
CONTRA-indicações
- Distúrbios da coagulação, embora esta não seja uma contra-indicação absoluta
- infecção Local, a falta de experiência e equipamento de ressuscitação
ANATOMIA FUNCIONAL
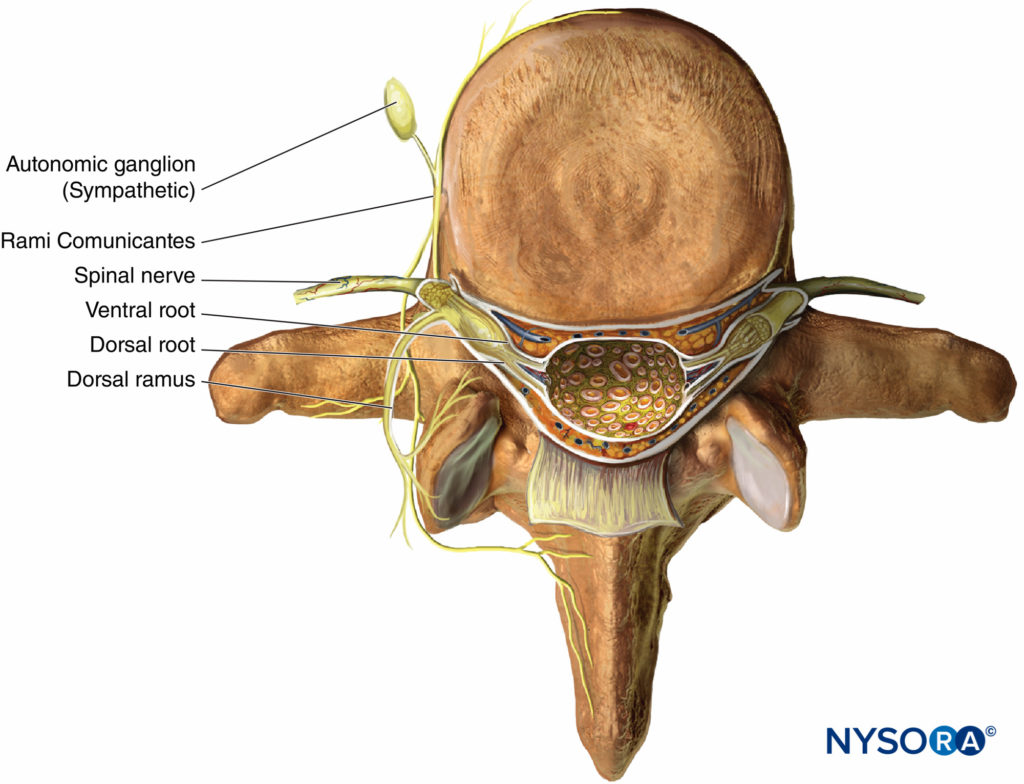
Como torácica nervos T1 a T12 surgem a partir de suas respectivas foramens intervertebrais, dividem-se nas seguintes rami (Figura 1):
- O par de cinza e branco anterior rami communicantes, que passam anteriormente ao gânglio simpático e cadeia.
- o ramo cutâneo posterior, fornecendo pele e músculo na região paravertebral.
- the ventral ramus (ICN, the main focus of this chapter).
T1 e T2 enviar fibras nervosas para os membros superiores e a parte superior do tórax, T3, através T6 fornecimento de tórax, T7 através T11 fornecimento inferior do tórax e do abdômen, e T12 innervates a parede abdominal e a pele da parte da frente da região glútea (Figura 2).

no entanto, existem muitas variações anatômicas. O primeiro nervo torácico (T1) não tem nenhuma anterior cutânea ramo, normalmente não tem nenhum lateral cutânea ramo, e a maioria de suas fibras deixar o espaço intercostal, atravessando o pescoço da primeira costela para juntar-se aos de C8, enquanto um pequeno pacote continua um verdadeiro intercostais, naturalmente, para abastecer os músculos do espaço intercostal. Algumas fibras de T2 e T3 dão origem ao nervo intercostobrachia, que inerva a axila e a pele do aspecto medial da parte superior do braço tão distal quanto o cotovelo. Além disso, o ramus ventral de T12 é semelhante às outras ICNs, mas é chamado de nervo subcostal porque não está posicionado entre duas costelas.

ramo Lateral cutâneo
os ramos laterais cutâneas de T2 através de T11 perfuram os músculos intercostais internos e externos obliquamente antes de se dividirem para os ramos anterior e posterior (ver Figura 4). Estes ramos fornecem os músculos e a pele do torso lateral. Os ramos anteriores fornecem T7-T11 inervar a pele até a borda lateral do rectus abdominis. Os ramos posteriores do T7-T11 fornecem a pele sobre o latissimus dorsi. O ramo lateral cutâneo de T12 não se divide. A maior parte do ramus ventral do T12 se une ao L1 para formar os nervos iliohipogástrico, ilioinguinal e genitofemoral; o resto perfura o músculo abdominal transversal (TAM) para viajar entre TAM e o músculo oblíquo interno.
Anterior Cutânea Ramo
anterior cutânea ramos de T2 através de T6 pierce externo intercostais e os músculos peitoral maior para introduzir a fascia superficial perto da borda lateral do esterno para suprir a pele da parte anterior do tórax, perto da linha média e um pouco mais além (ver Figura 4). Ramos menores (T1 através T6) existem para suprir os músculos intercostais e a pleura parietal, e estes ramos podem atravessar para espaços intercostais adjacentes. Os ramos cutâneos anteriores do T7 através do T12 perfuram a bainha rectal posterior para fornecer nervos motores para o músculo rectal e fibras sensoriais para a pele da parede abdominal anterior. Alguns ramos finais de T7 a T12 continuam a ser anteriores e, juntamente com L1, inervam o peritoneu parietal da parede abdominal. Seu curso anterior continua e torna-se superficial perto da linha alba para fornecer inervação cutânea para a linha média do abdômen e um par de centímetros mais além. Para informações adicionais, consulte Anatomia Funcional da anestesia Regional.
mecanismo de bloqueio e distribuição da anestesia
ICNB bloqueia as fibras sensoriais e motoras ipsilaterais das ICNs. A solução anestésica Local injectada na ranhura subcostal espalha-se distalmente e proximalmente; alguns dos injetados podem entrar no espaço paravertebral também. (ver Figura 3).
técnica
deve ser estabelecida uma linha intravenosa, e os medicamentos de reanimação devem estar prontamente disponíveis. A sedação e a analgesia são sempre utilizadas judiciosamente. ICNB pode ser realizada em um paciente anestesiado, embora a anestesia espinhal tem sido relatada em pacientes quando ICNB foi realizada sob anestesia geral, e há uma preocupação de que o risco de pneumotórax pode ser aumentada em um paciente sob ventilação de pressão positiva. Após o bloqueio, o paciente deve ser monitorado para possíveis complicações, particularmente pneumotórax atrasado, toxicidade anestésica local, hematoma, e ocorrência de anestesia espinal (raro).
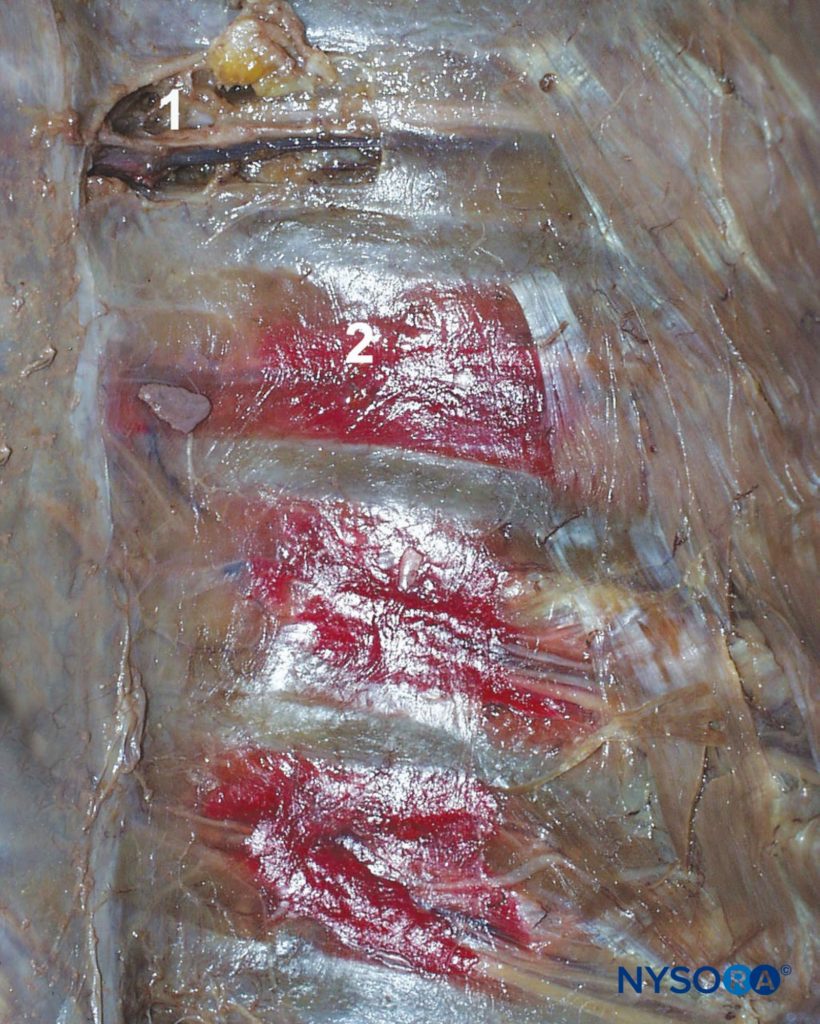
a ICN pode ser bloqueada em qualquer ponto próximo da linha midaxilar, onde o ramo lateral cutâneo decola. Em crianças, o bloco é comumente realizado na linha axilar posterior ou, alternativamente, apenas lateral aos músculos paraspinais, no ângulo da costela. Em adultos, o local mais comum para a ICNB é o ângulo da costela (6-8 cm dos processos espinosos; Figura 5). No ângulo da costela, a costela é relativamente superficial e fácil de palpar, e o sulco subcostal é o mais largo. O nervo é inferior à artéria intercostal posterior, que é inferior à veia intercostal (Figura 6) (mnemônica: VAN). VAN são cercadas por tecido adiposo e estão entre os músculos inter-costais internos e intercostais interiores. O nervo muitas vezes funciona como três ou quatro feixes separados, sem uma bainha endoneural, tornando-o facilmente acessível ao bloqueio. O bloqueio intercostal nervos medial do ângulo da costela não é recomendado, porque os nervos encontra-se profundamente para posterior intercostais membrana com muito pouco tecido entre ele e a pleura parietal, e que recobre o músculo sacroespinhal faz costela palpação difícil. Por outro lado, o bloco distal para a linha axilar anterior é mais difícil porque o nervo deixou o sulco subcostal e reentrou o espaço intercostal e está na substância do músculo intercostal interno.
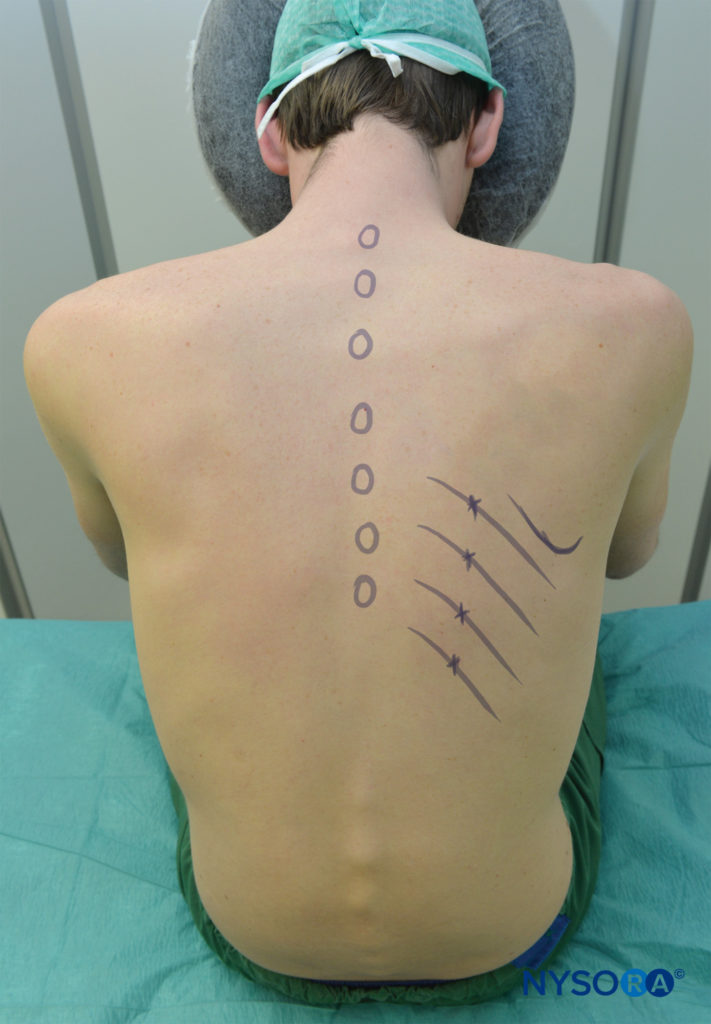
ICNB pode ser realizado com o paciente na posição inclinada, sentada ou lateral (lado de bloco para cima). Em posição propensa, uma almofada deve ser colocada sob o abdômen superior do paciente, e os braços são autorizados a pendurar dos lados. O paciente sentado deve inclinar-se ligeiramente para a frente segurando uma almofada e ser apoiado. Os braços devem estar para a frente. A posição do braço em ambas as posições é puxar lateralmente a escápula e facilitar o acesso aos ângulos posteriores das costelas acima de T7 (ver Figura 5). Em condições assépticas, os locais do bloco são identificados.
pontas de NYSORA
- costelas podem ser contadas a partir da décima segunda costela, ou da sétima costela (ponta inferior da escápula).
- as arestas inferiores das costelas a bloquear são marcadas apenas laterais à borda lateral do grupo muscular sacrospinalis (paraspinoso) (geralmente 6-8 cm da linha média nas costelas inferiores e 4-7 cm da linha média nas costelas superiores), correspondendo aos ângulos das costelas.
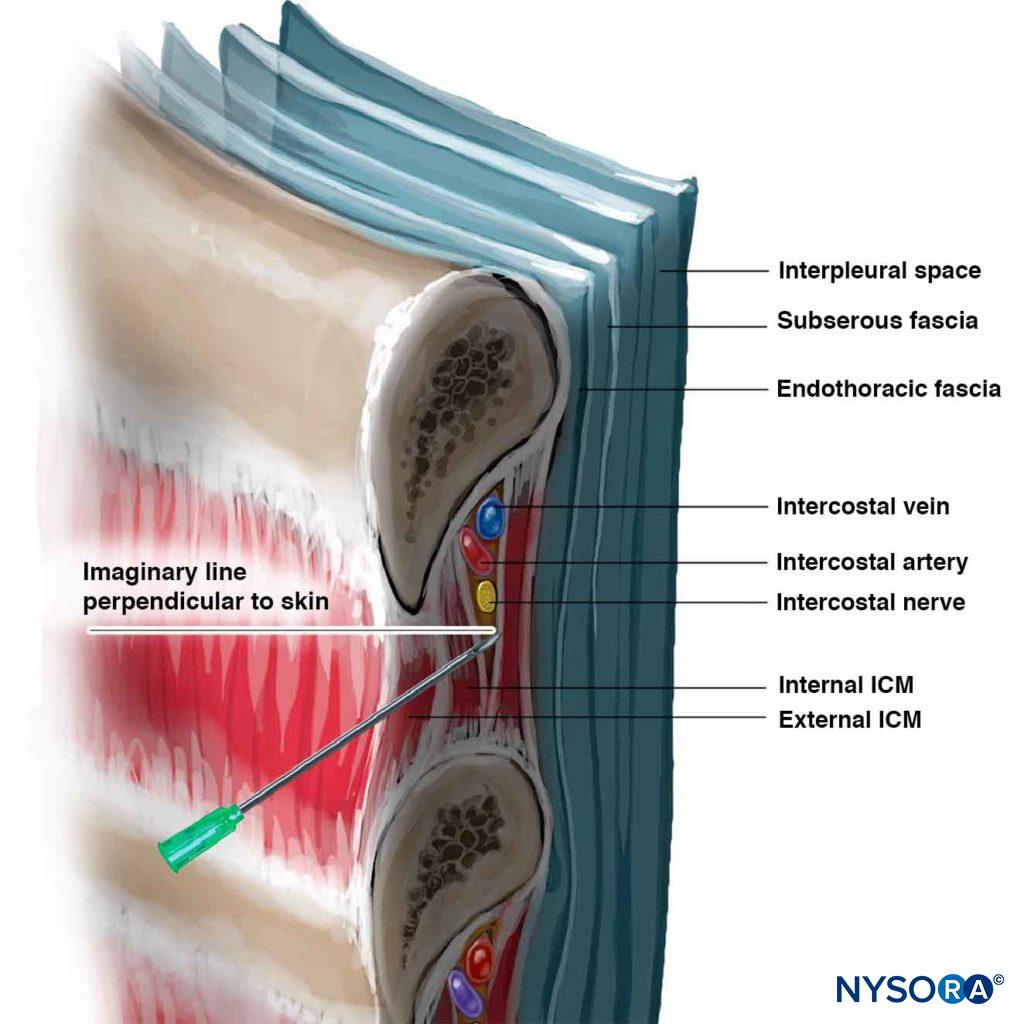

a agulha está agora mais avançada alguns mm, mantendo o ângulo de inclinação de 20 graus cephalad (mesmo um ligeiro ângulo caudad-pointing pela agulha reduz grandemente a possibilidade de sucesso). Uma sutil “dar” ou “pop” da fáscia do músculo intercostal interno pode ser sentida, especialmente se uma agulha com biselagem curta é usada. Como a distância média entre a parte posterior da costela e a pleura é de 8 mm, o avanço da agulha muito além de alguns mm aumenta o risco de pneumotórax. A parestesia, embora não seja activamente procurada, ocorre ocasionalmente como uma confirmação adicional da colocação correcta da agulha. Recomenda-se orientação radiológica para os bloqueios neurolíticos. Neste ponto, em aspiração negativa para o sangue, 3-5 mL de anestésico local é injectado. Para um único ICNB, é desejável bloquear pelo menos um ICN cephalad e um caudad porque algum grau de sobreposição de inervação de ICNs adjacentes é comum. Para assegurar que a ponta da agulha permanece no local ideal, não afectada pelos movimentos da mão e do peito, alguns médicos preferem ligar o tubo de extensão entre a agulha e a seringa e pedir a um assistente para efectuar a aspiração e a injecção.
bloqueio de T1 através de T7 é tecnicamente mais desafiador por causa das escápulas e dos músculos romboides. Por esta razão, preferimos realizar um bloco paravertebral torácico ou um bloco epidural quando é necessário um bloqueio torácico elevado.
equipamento
- agulha: tiro único: Colocação de Cateter: agulha Tuohy de 18 a 20 gauge (adultos)
- seringa e agulha para infiltração local
- seringa com tubo de extensão
- equipamento e drogas de esterilização e ressuscitação, cortinas, Caneta de marcação, almofada, fluoroscópio portátil (para blocos neurolíticos))
Saiba mais sobre o equipamento para blocos nervosos periféricos.
escolha de anestésico LOCAL
a escolha de anestésico local para ICNB de tiro único inclui bupivacaína 0,25% -0.5%, lidocaína 1%-2% com epinefrina 1/200, 000-1 / 400. 000, e ropivacaína 0, 5%. Injectam-se três a 5 mL de anestésico local a cada nível durante uma injecção múltipla de ICNB. A duração da acção é normalmente de 12 ± 6 h. A adição de epinefrina à bupivacaína ou à ropivacaína não prolonga significativamente a duração do bloco, mas pode atrasar a absorção sistémica e aumentar a dose máxima admissível com um único tiro em 30%. A dose máxima de bupivacaína é de 2 (para solução simples) a 3 (com epinefrina) mg/kg/injecção (total de uma vez)7 e 7-10 mg/kg/dia. A dose máxima de lidocaína é até 5-7 (com epinefrina) mg/kg/injection7 e 20 mg/kg/dia. Os voluntários poderão tolerar 30% mais ropivacaína do que bupivacaína antes do desenvolvimento de sintomas neurológicos. A dose máxima de injecção única para o ropivacaina é de 2, 5 mg/kg e de 4 mg/kg com epinefrina, enquanto a dose máxima diária é de 9-12 mg/kg/24 h. A injecção única máxima de epinefrina como aditivo é de 4 mcg/kg. Os locais vasculares favorecem uma absorção anestésica local mais rápida, e os níveis sanguíneos de anestésicos locais após a ICNB são mais elevados do que para a maioria dos outros procedimentos anestésicos regionais. Como tal, é aconselhável deixar uma margem de segurança entre as doses administradas e as doses máximas recomendadas, especialmente em crianças pequenas; idosos; doentes debilitados; e aqueles com insuficiência cardíaca, hepática ou renal subjacente. Para a perfusão contínua, os doentes podem geralmente tolerar uma acumulação gradual do nível anestésico local plasmático melhor do que aumentos agudos. Um regime recomendado é uma dose de carga de 0, 3 mL/kg seguida de uma perfusão de 0, 1 mL/kg/h de 0, 25% de bupivacaína ou de 1% de lidocaína.
pontas de NYSORA
- o melhor local de inserção de agulha para a ICNB é o ângulo da costela, cerca de 7 cm lateral à linha média em adultos.
- o ângulo ideal de entrada no sulco subcostal é de cerca de 20 graus cephalad.
- a analgesia Epidural pode ser uma alternativa mais adequada às ICNBs bilaterais devido ao risco de pneumotórax bilateral e ao potencial de toxicidade anestésica local devido à grande dose de anestésico local necessária.
- ICNB acima de T7 pode ser difícil devido às escápulas; deve ser considerada uma técnica alternativa, como o bloco paravertebral ou epidural.
complicações
a preocupação principal é um pneumotórax, que pode ocorrer em cerca de 1%. Pneumotórax de tensão e subsequente necessidade de toracostomia do tubo, no entanto, é raro. Se for detectado um pneumotórax assintomático, o melhor tratamento é a observação, a segurança e, se necessário, o oxigénio suplementar. O peritoneu e as vísceras abdominais estão em risco de penetração quando as ICNs inferiores são bloqueadas. A absorção de anestésico local a partir do espaço intercostal é rápida; a concentração plasmática arterial atinge os picos em 5 a 10 minutos, e a concentração plasmática venosa atinge-se vários minutos depois.
resumo
ICNB é uma técnica de anestesia regional útil, que é muito eficaz no controlo da dor envolvendo o tórax e o abdómen superior. Embora haja o risco de pneumotórax e toxicidade anestésica local, estes podem ser reduzidos com a técnica adequada e consideração dada à dose máxima permitida do medicamento. O uso adequado do ICNB inclui equilibrar suas vantagens e desvantagens com as de técnicas alternativas, como o bloco epidural e paravertebral. Com conhecimento e indicações adequadas, o bloqueio nervoso intercostal pode fornecer uma opção anestésica única adequada em pacientes em que as escolhas gerais ou outras opções de anestesia regional podem ser limitadas.
- Strømskag KE, Kleiven S: intercostais contínuos e bloqueios interpleurais do nervo. Tech Reg Anesth Pain Manage 1998; 2: 79-89.
- Karmakar MK, Ho AMH: tratamento da dor aguda em doentes com costelas fracturadas múltiplas. J Trauma 2003; 54: 612-615.
- Karmakar MK, Critchley LAH, Ho AMH, et al: infusão torácica contínua de paravertebral bupivacaina para o controlo da dor em doentes com costelas fracturadas múltiplas. Chest 2003; 123: 424-431.
- Kopacz DJ, Thompson GE: Intercostal blocks for thoracic and abdominal surgery. Tech Reg Anesth Pain Manage 1998; 2: 25-29.
- Nunn JF, Slavin G: bloqueio posterior do nervo intercostal para alívio da dor após colecistectomia. Base anatómica e eficácia. Br J Anaesth 1980; 52: 253-60.
- Barron DJ, Tolan MJ, Lea RE: A randomized controlled trial of continuous extra-pleural analgesia post-thoracotomy: efficacy and choice of local Anesthetic. EUR J Anestesiol 1999; 16: 236-245.
- Lagan G, McLure HA: Review of local Anesthetic agents. Curr Anaesth Crit Care 2004; 15: 247-254.
- Scott DB, Lee a, Fagan D, et al: toxicidade aguda da ropivacaína em comparação com a da bupivacaína. Anesth Analg 1989; 69: 563-569.Vandepitte C, Gautier P, Bellen P, Murata H, Salviz EA, Hadzic A. Utilização de um bloco nervoso intercostal guiado por ultrassom como única técnica anestésica num doente de alto risco com distrofia muscular de Duchenne. Acta Anestesiol Belg. 2013;64(2):91-94.